Urologie ‒ highlighted
 Urologie
Urologie
Mit „Urologie – highlighted“ werden aktuelle Entwicklungen des Fachgebietes Urologie mithilfe von klinischen Musterfällen illustriert. In unserem aktuellen Beitrag beleuchten wir unter anderem unerwünschte Arzneimittelnebenwirkungen etablierter Antibiotika, welche auch aufgrund veränderter Resistenzmuster eine ständige Anpassung der Therapie bzw. Leitlinien erforderlich machen.
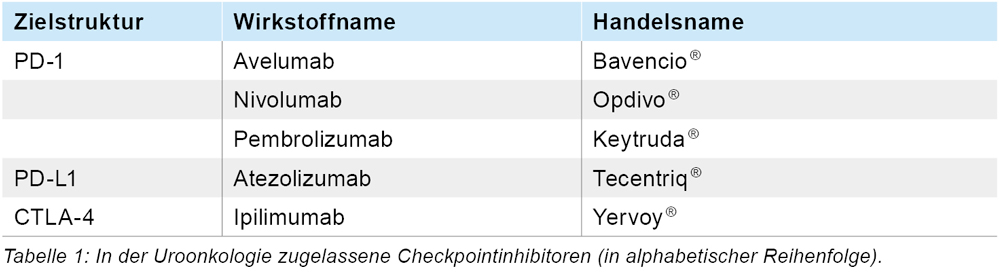
Zusätzlich hat die Zulassung von Immuncheckpointinhibitoren (als monoklonale Antikörper gegen die Immuncheckpoints PD-1, PD-L1 oder CTLA-4 – siehe Tabelle 1) die Therapielandschaft in der Onkologie und insbesondere der Uroonkologie revolutioniert. Tumorerkrankungen, wie beispielsweise das metastasierte Nieren- oder Urothelkarzinom, die vor der Zulassung dieser Therapeutika eine äußerst schlechte Prognose, gepaart mit einer geringen Auswahl an medikamentösen Optionen, aufwiesen, können heute mit einer deutlichen Verbesserung der Überlebenszeit behandelt werden. Diese beeindruckende klinische Effektivität ist jedoch häufig von autoimmunassoziierten Nebenwirkungen begleitet, welche aufgrund der „Entfesselung“ des eigenen Immunsystems durch die Checkpointblockade auftreten. Um dem neuen Nebenwirkungsspektrum gerecht zu werden, bedarf es einer kontinuierlichen Fortbildung im Bereich des Nebenwirkungsmanagements und interdisziplinärer Kooperation.
Auf dem Gebiet der Volkskrankheit des benignen Prostatasyndroms (BPS) sind kontinuierliche technische Weiterentwicklungen zu verzeichnen. Insbesondere werden moderne Laserverfahren, wie beispielweise die Holmium-Laser-Enukleation der Prostata (HoLEP), von Patienten häufiger nachgefragt und präferiert. Zusätzlich stehen zur Behandlung mittlerweile neue, interventionelle radiologische Therapiealternativen zur Verfügung.
Fall 1: Ambulant erworbene Pyelonephritis
Fallvorstellung
Eine 45-jährige Patientin stellt sich in der urologischen Notaufnahme bei seit ca. einer Woche bestehenden dysurischen Beschwerden sowie seit dem Vortag neu aufgetretene Flankenschmerzen beidseits vor. Anamnestisch sei es im Vorfeld bereits einmalig zu einer afebrilen Harnwegsinfektion gekommen, der letzte Infekt liege jedoch mindestens ein Jahr zurück. Zu Beginn der Beschwerden habe sie zunächst viel getrunken und ein rezeptfreies Mannose-Präparat aus der Apotheke eingenommen. Bei anhaltenden Beschwerden habe sie vor ca. fünf Tagen ihren Hausarzt aufgesucht, welcher ihr bei eindeutiger Klinik mit Dysurie und Pollakisurie sowie im U-Status bestehender Leukozyturie und Erythrozyturie Sulfamethoxazol/Trimethoprim rezeptiert habe. Hierauf seien die Beschwerden zunächst leicht zurückgegangen, aktuell jedoch wieder deutlich stärker. Fieber habe die Patientin bislang nicht bemerkt. Die Flankenschmerzen seien drückend und konstant, nicht kolikartig, es bestehe keine Übelkeit oder Erbrechen.
Diagnostik und Therapie
Im Rahmen der initialen Diagnostik erfolgte nach ausführlicher Anamnese mit Ausschluss von vaginalen Beschwerden sowie körperlicher Untersuchung mit einzig auffälligem Nierenlagerklopfschmerz beidseits zunächst eine Urin-Status-Analyse sowie das Anlegen einer Urinmikrobiologie und eine Labor- und Ultraschalldiagnostik. Es ergab sich die Konstellation einer Pyelonephritis mit Nachweis leicht erhöhter Leukozyten, CRP sowie deutlicher Leukozyturie und Mikroerythrozyturie bei Nitrit positivem Urin. Im routinemäßigen urologischen Ultraschall zeigte sich primär kein pathologischer Befund, die Nieren beidseits waren nicht ektatisch, es ergab sich kein Hinweis auf das Vorliegen eines Konkrementes oder einer Raumforderung. Es zeigte sich kein Hinweis auf einen umschriebenen abszessverdächtigen Nierenherd.
Die Sonografie der Harnblase ergab ebenso einen unauffälligen Befund ohne Blasenwandverdickung oder Restharnbildung. Bei Fieberfreiheit sowie auf ausdrücklichen Wunsch der Patientin erfolgte letztlich die Entscheidung zur ambulanten Behandlung. Es wurde eine kalkulierte intravenöse antibiotische Therapie mittels einer Einmalgabe von Gentamicin gemäß unseren hausinternen Antibiotikastandards begonnen. Zur Schmerztherapie wurde Metamizol rezeptiert. Die Patientin wurde ausdrücklich darüber informiert, im Falle von Fieber/Schüttelfrost wieder vorstellig zu werden.
Nach Erhalt des Antibiogramms des Urins mit Nachweis von E. coli erfolgte die Information an die Patientin, die antibiotische Therapie durch die Gabe von Amoxicillin (3 x 500 mg p.o. für zehn Tage) anzupassen. Unter Fortführung der testgerechten antibiotischen Therapie für insgesamt zehn Tage kam es zur deutlichen Besserung bzw. letztlich zur Normalisierung des Allgemeinzustandes.
Diskussion
Nach der deutschen S3-Leitlinie „Epidemiologie, Diagnostik, Therapie, Prävention und Management unkomplizierter bakterieller, ambulant erworbener Harnwegsinfektionen bei erwachsenen Patienten, Aktualisierung 2017“ ist bei unkomplizierter, nicht rezidivierender oder therapierefraktärer Zystitis bei eindeutiger klinischer Symptomatik keine mikrobiologische Untersuchung erforderlich [1].
Sulfamethoxazol/Trimethoprim ist nach der aktuellen Leitlinie für die kalkulierte Therapie einer unkomplizierten Harnwegsinfektion nicht Mittel der Wahl. Der obige Fall spiegelt die aktuelle lokale/nationale Resistenzsituation insbesondere bei E. coli wider, die umso mehr eine leitlinienkonforme Anwendung von Antibiotika nötig macht. Substanzen wie Sulfamethoxazol/Trimethoprim, Amoxicillin, Amoxicillin/Clavulansäure oder aber auch Fluorchinolone sind daher nicht mehr empirisch/kalkuliert für die Behandlung von Harnwegsinfektionen einsetzbar.
Hier fällt dem Dialog zwischen AMS (Antimicrobial Stewardship) und behandelnden ärztlichen Kolleginnen und Kollegen eine entscheidende Bedeutung zu. In Anlehnung an § 23 des Infektionsschutzgesetzes und der S3-Leitlinie „Strategien zur Sicherung rationaler Antibiotika-Anwendung im Krankenhaus“ wurde am Klinikum die Arbeitsgruppe AMS etabliert, die sich mit allen Maßnahmen für einen umsichtigen, verantwortungsbewussten Einsatz von Antiinfektiva einsetzt.
Merke
» Die initiale Diagnostik bei ambulanter unkomplizierter Pyelonephritis sollte gemäß der S3-Leitlinie immer das Anlegen einer Urinkultur sowie eine Sonografie zum Ausschluss komplizierender Faktoren/eines Harnstaus beinhalten.
» Entsprechend der Leitlinie wird kalkuliert zum Beispiel Cefpodoxim oder Ciprofloxacin empfohlen, wobei aufgrund der Resistenzlage sowie aufgrund des Nebenwirkungsprofils (Rote Hand Brief für Fluorchinolone) für beide Substanzen eine Alternative notwendig erscheint. Die Ausbreitung der Resistenzen mit zunehmend weniger zur Verfügung stehenden Standardantibiotika stellt alle behandelnden Ärztinnen/Ärzte vor eine Herausforderung. Alte Antibiotika erfahren eine Renaissance, wie zum Beispiel Aminoglykoside. Der lange postantibiotische Effekt (erlaubt ein Abwarten auf das endgültige Resistogramm) sowie die noch günstige Resistenzlage ist hier als Vorteil zu sehen.
» Die Wahl des geeigneten Antibiotikums sollte hier in Abhängigkeit von der lokalen Resistenzlage und nach Möglichkeit in Rücksprache mit dem Antimicrobial Stewardship (AMS) erfolgen.
» Nach Erhalt des Antibiogramms sollte eine erregergerechte Anpassung erfolgen.
» Die Dauer der Therapie sollte hierbei mindestens zehn Tage betragen.
Fall 2: Immunvermittelte Colitis bei dualer Checkpointinhibition
Fallvorstellung
Ende März 2019 wurde ein 58-jähriger Patient (ECOG 0) mit der Zufallsdiagnose eines synchron pulmonal und hepatisch metastasierten Nierenzellkarzinoms auf der linken Seite in unserer Klinik vorstellig. In der multidisziplinären Tumorkonferenz wurde als Erstlinientherapie eine duale Checkpointinhibition mit Nivolumab und Ipilimumab empfohlen und im April desselben Jahres begonnen. Da die Erstgabe bis auf eine asymptomatische Stuhlfrequenzerhöhung auf drei Stühle/Tag vom Patienten gut vertragen wurde, begab er sich als Bauingenieur in leitender Funktion auf ein Staudammprojekt ins osteuropäische Ausland. Hier entwickelte er nach einer Latenzzeit von einer Woche blutige Diarrhoen (mehr als achtmal/Tag) sowie Fieber und peritonitische Beschwerden und wurde daraufhin nach einer kurzzeitigen Behandlung in einem lokalen Krankenhaus in unsere Klinik zurücküberwiesen. Bei Übernahme präsentierte sich der Patient in einem reduzierten Allgemeinzustand mit Exsikkose und einer Entzündungskonstellation mit einem CRP von 4,8 mg/dl (Norm: < 0,5 mg/dl) sowie einer Hyponatriämie von 121 mmol/l zu.
Diagnostik und Therapie
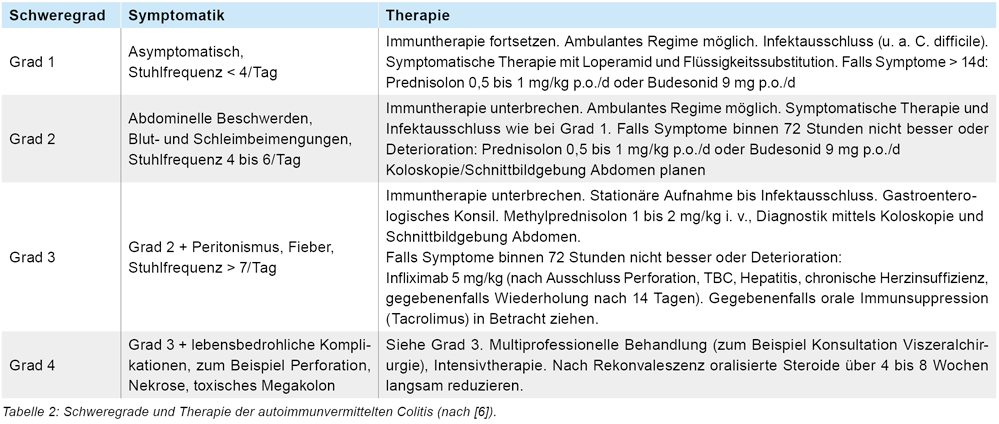
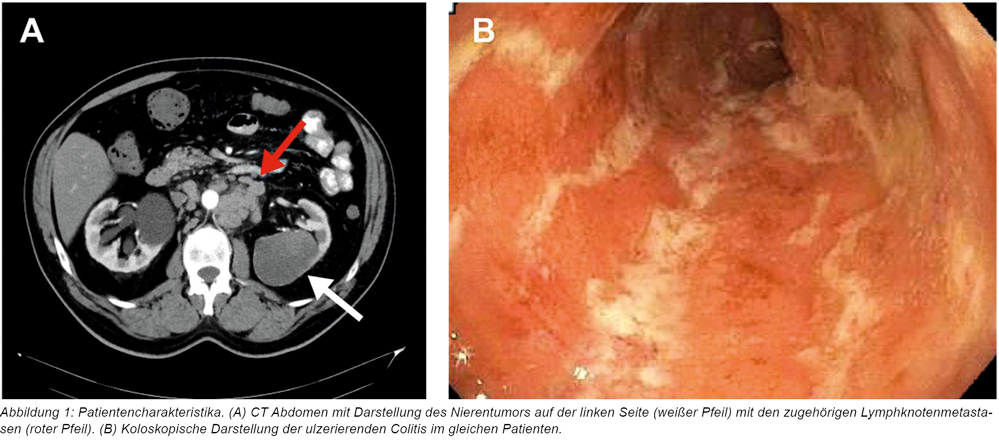
Es wurde eine autoimmunvermittelte Colitis Grad 3 (siehe Tabelle 2) diagnostiziert, die Gabe der Immuntherapie gestoppt und nach Ausschluss einer infektiösen Ursache (unter anderem Clostridium difficile-Antigen und TBC-PCR) sowie einer möglichen autoimmunvermittelten Hypophysitis (aufgrund der Hyponatriämie), eine systemische Kortikosteroidtherapie mittels intravenöser Gabe von Methylprednisolon 2mg/kg begonnen. Unter dieser und anderen supportiven Maßnahmen verbesserte sich der klinische Zustand des Patienten innerhalb der nächsten 72 Stunden nicht, sodass nach Ausschluss einer Hohlorganperforation mittels Koloskopie (siehe Abbildung 1) eine Therapie mit 5 mg/kg des TNF-α-Inhibitors Infliximab begonnen wurde. Hierunter besserte sich der klinische Zustand des Patienten zunehmend, sodass er nach nahezu vollständiger Regulation der Stuhlfrequenz mit oralisiertem Prednisolon inklusive (endokrinologischem) Reduktionsschema in die ambulante Weiterbehandlung entlassen werden konnte. Onkologisch wurde aufgrund der Schwere der immunvermittelten Komplikation auf eine weitere Gabe der dualen Checkpointinhibition verzichtet und mit dem Patienten bei gleichbleibender Tumorlast in der Staginguntersuchung ein progressionsgetriggertes Vorgehen vereinbart.
Diskussion
Autoimmunassoziierte Nebenwirkungen können prinzipiell jedes Organsystem betreffen, häufig sind jedoch vor allem kutane, peripher neurologische und gastrointestinale Nebenwirkungen. Oft treten kutane und gastrointestinale Nebenwirkungen während der Therapie mit Checkpointinhibitoren auf [2]. Anhand der „Jena Ampel“ können diese autoimmunassoziierten Nebenwirkungen analog der CTC-Kriterien (Common Toxicity Criteria) eingeteilt werden und das Nebenwirkungsmanagement mit Glukokortikoiden initiiert bzw. die Dosis der Glukokortikoide eskaliert werden [3]. Beim Versagen dieser Therapiemaßnahmen stehen weitere Substanzen wie Infliximab, einem TNF-α-Inhibitor, oder Mycophenolat-Mofetil, einem Immunsuppressivum, zur Verfügung. Ob die Therapie mit Checkpoint-inhibitoren fortgeführt wird, kann ebenfalls anhand der Graduierung der autoimmunassoziierten Nebenwirkungen festgemacht werden.
Merke
» Durch die Indikationsausweitung der Immuncheckpointinhibition in vielen Bereichen der Onkologie wird auch die Inzidenz der autoimmunvermittelten Nebenwirkungen zunehmen. Der Umgang mit diesen neuen Substanzen erfordert Erfahrung mit der Anwendung und dem Nebenwirkungsmanagement und interdisziplinäre Zusammenarbeit.
» Die frühzeitige Erkennung und multiprofessionelle Behandlung dieser Nebenwirkungen müssen daher jedem Behandler geläufig sein. Viele Fragen zum Nebenwirkungsmanagement sind zudem noch offen; insbesondere sollten hier in Zukunft Wege gefunden werden, Patienten mit einem hohen Risiko für Komplikationen bereits vor der Therapie zu identifizieren (zum Beispiel über Biomarker).
Fall 3: Benignes Prostatasyndrom mit Restharnbildung
Fallvorstellung
Ein 70-jähriger Patient mit irritativ-obstruktiver Miktionssymptomatik wird seit ca. fünf Jahren mit dem -Blocker Tamsulosin behandelt. Darunter war der Patient die vergangenen Jahre subjektiv beschwerdefrei. In der letzten Zeit bemerkte der Patient jedoch eine deutliche Harnstrahlabschwächung und wieder gehäuften Harndrang. Aufgrund einer koronaren Herzerkrankung mit Zustand nach drug-eluting Stentimplantation wird der Patient mit dualer antithrombozytärer Therapie behandelt.
Diagnose und Therapie
Aufgrund der verschlechterten Miktionssymptomatik erfolgt eine Ultraschalluntersuchung beim Urologen. Die Nieren wiesen keine Stauungszeichen oder andere Pathologie auf. Nach Miktion zeigten sich 250 ml Restharn. Die Prostata misst im transrektalen Ultraschall ca. 90 ml. Die Uroflowmetrie zeigt bei einem Miktionsvolumen von 315 ml einen maximalen Flow von 12 ml/s (im Normalfall zwischen 15 und 50 ml/s). Der Urin-Stix weist keine veränderten Befunde auf. Der PSA-Wert betrug 3,14 ng/ml (Normwert bis 4,0 ng/ml). Aufgrund der frustranen -Blockertherapie mit deutlichen Restharnwerten und entsprechender Symptomatik besteht die Indikation zur instrumentellen Therapie des benignen Prostatasyndroms. Aufgrund der dualen antithrombozytären Therapie wird dem Patienten eine transurethrale Holmium-Laserenukleation der Prostata (HoLEP) empfohlen.
Diskussion
Die klassische Trias von irritativen Miktionssymptomen, vergrößertem Prostatavolumen und Auslassobstruktion bei Männern wird als benignes Prostatasyndrom (BPS) bezeichnet, welches bei den Patienten häufig einen erheblichen Leidensdruck auslöst. Eine operative Intervention der BPS ist immer dann indiziert, wenn mittels konservativer Maßnahmen wie zum Beispiel „Lifestyle“-Veränderungen, der Phytotherapie oder der medikamentösen Therapie mittels Alphablockern und/oder niedrigdosierten Androgenrezeptorantagonisten keine für den Patienten zufriedenstellende Symptomkontrolle erreicht werden kann.
Als Goldstandard der operativen Therapie hat sich hier seit den 70er-Jahren die transurethrale Resektion der Prostata (TUR-P) bewährt, welche bei Prostatavolumina bis durchschnittlich ca. 60 bis 70 ml eingesetzt wird und mit einem tolerablen Komplikationsprofil exzellente Langzeitergebnisse in Bezug auf die Auslassobstruktion liefern kann. Prostatae mit einem größeren Adenomvolumen von > 100 bis 150 ml bedürfen aufgrund des Risikos eines Einschwemmungssyndroms (hypotone Hyperhydratation – sogenanntes „TUR-Syndrom“) während der TUR-P einer offen operativen Therapie. Was die Therapie insbesondere großer Drüsen angeht, haben sich in den vergangenen Jahren neue Trends in der minimalinvasiven operativen Therapie etabliert, wie beispielsweise die transurethrale Holmium-Laserenukleation der Prostata (HoLEP) sowie die Prostataarterienembolisation (PAE).
Im Gegensatz zur TUR-P ist die HoLEP nicht durch die Größe des Prostataadenoms limitiert; auch sehr große Prostataadenome können mit diesem Verfahren über die Harnröhre entfernt werden. Basis dieser Technik ist ein Holmium-Laser, welcher wenige Millimeter tief in das Gewebe eindringt und eine Trennschicht zwischen dem Adenomgewebe und der chirurgischen Kapsel der Prostata herstellt, über die dann mit sanften Druck des transurethralen Resektoskops das Adenom enukleiert und in die Blase abgeworfen wird. Da der Holmium-Laser im Gegensatz zu anderen Lasertechniken mit kontinuierlicher Energieabgabe ein gepulster Laser ist, können während der Enukleation gleichzeitig Blutungen im Bereich der Prostatakapsel verödet werden. Einen zusätzlichen Vorteil stellt die Morcellation und das nachfolgende Absaugen des Prostatagewebes nach dem Abwurf in die Blase dar; analog zur TUR-P und der offenen Prostataadenomenukleation ist so die vollständige histologische Aufarbeitung möglich. Auch deshalb ist die HoLEP das einzige Verfahren, das von der europäischen Gesellschaft für Urologie (EAU) hinsichtlich der Langzeitergebnisse als Alternative zur TUR-P und offenen Prostataadenomenukleation mit dem höchsten Evidenzgrad eingestuft wird [4].
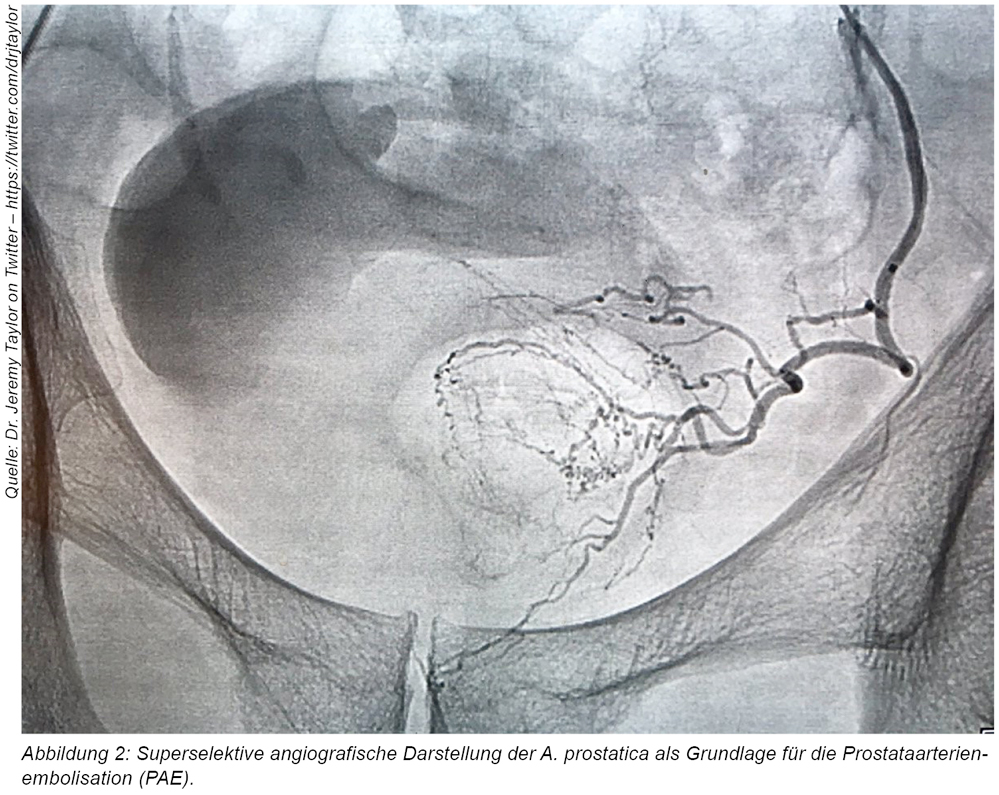
Als relativ junges, minimalinvasives Verfahren ohne transurethrale Intervention hat sich seit ca. 2010 an wenigen spezialisierten Zentren die Prostataarterienembolisation (PAE) etabliert. Basis dieses Verfahrens ist die superselektive angiografische Darstellung der A. prostatica über einen femoralen Zugang und die Okklusion dieser Arterie mit kleinen Kunststoffpartikeln von 100 bis 500 µm Durchmesser (siehe Abbildung 2). Die Embolisation der Gegenseite kann im Anschluss über den gleichen arteriellen Zugang in einer Sitzung erfolgen. Durch die erneute Applikation von Kontrastmittel kann der technische Erfolg des Eingriffes überprüft werden. Ziel dieses Eingriffes ist die Reduktion des Prostatavolumens durch die Unterbindung der arteriellen Blutversorgung mit entsprechender Symptomverbesserung. Da die Intervention kurzstationär oder ambulant in Lokalanästhesie erfolgt, müssen Thrombozytenaggregationshemmer oder orale Antikoagulantien regelhaft nicht pausiert werden. Einschränkend muss zur PAE gesagt werden, dass bezüglich der Langzeitergebnisse noch keine ausreichend belastbare Datenlage vorliegt. Hierzu haben jedoch erste prospektive, randomisierte Studien gezeigt, dass die PAE mit weniger Komplikationen als beispielsweise die TUR-P behaftet war, jedoch Abstriche bei der Symptomkontrolle gemacht werden mussten [5].
Merke:
» Eine operative Therapie des BPS wird dann erforderlich, wenn durch konservative Maßnahmen (insbesonder der medikamentösen Therapie) keine zufriedenstellende Symptomkontrolle erreicht werden kann.
» Die TUR-P gilt für kleine Prostataadenome weiterhin als Goldstandard. Für große Prostataadenome haben sich heute neben der offen operativen Therapie minimalinvasive Verfahren wie die Holmium-Laserenukleation der Prostata (HoLEP) etabliert.
» Für minimalinvasive Verfahren wie die Prostataarterienembolisation (PAE) liegen noch keine belastbaren Langzeitdaten vor. Erste Studienergebnisse weisen jedoch auf ein günstiges Nebenwirkungsprofil mit Abstrichen bei der Symptomkontrolle hin.
Das Literaturverzeichnis kann im Internet unter www.bayerisches-aerzteblatt.de (Aktuelles Heft) abgerufen werden.
Die Autoren erklären, dass sie keine finanziellen oder persönlichen Beziehungen zu Dritten haben, deren Interessen vom Manuskript positiv oder negativ betroffen sein könnten.
Autoren

Universitätsprofessor Dr. Hubert Kübler
Zentrum Operative Medizin, Universitätsklinikum Würzburg, Oberdürrbacher Straße 6, 97080 Würzburg
Teilen:
Das könnte Sie auch interessieren: