Kinderdermatologie – highlighted
 Kinderdermatologie
Kinderdermatologie
Hauterkrankungen bei Kindern und Jugendlichen sind häufig Anlass, dass Eltern ärztlichen Rat suchen. Obwohl Hautveränderungen im Kindesalter fast immer gutartig sind, können akute ebenso wie schwere chronische Hautkrankheiten die individuelle Lebensqualität der Betroffenen und Eltern erheblich beeinträchtigen.
Kinderdermatologie als Dermatologie für „kleine Erwachsene“ zu verstehen, wird dem Fachgebiet nicht gerecht. Das Spektrum von Hautkrankheiten im Kindesalter ist breit und es zeigen sich im Vergleich zum Erwachsenenalter mitunter andere, altersabhängige Manifestationen und Verläufe, die ein adaptiertes Vorgehen bei der Abklärung und Behandlung erfordern. Die Diagnose und Therapie von kindlichen Hauterkrankungen erfordert aber nicht nur spezifische Kenntnisse, um die Morphologie, Ausprägung und Verteilung der jeweiligen Hautveränderungen korrekt zu deuten. Vielmehr sind auch Empathie und Feingespür Voraussetzung, um ein ganzheitliches Verständnis für das hautkranke Kind in seinem jeweiligen Entwicklungsstand, sozialen Hintergrund und seinen krankheitsbedingten Einschränkungen zu entwickeln.
Eitrige Entzündung der Kopfhaut mit juckendem Hautausschlag
Anamnese
Ein dreijähriger Junge wurde uns als Notfall vorgestellt. Verdachtsdiagnose war eine seit drei Wochen bestehende „Impetigo contagiosa am Hinterkopf“ die auch nach Beginn einer einwöchigen Behandlung mit Penicillin V keine Besserungstendenz zeigte. Laut Vater bestehe kein Fieber, der Allgemeinzustand des Kindes sei gut, jedoch habe er „kleine Beulen“ am Hals bemerkt.
Allergien oder Vorerkrankungen waren nicht bekannt. Der Impfstatus ist entsprechend der STIKO-Empfehlungen aktuell.
Im Haushalt und Umfeld fanden sich keine Kontaktpersonen mit ähnlichen Symptomen. Anamnestisch wurde Tierkontakt verneint.
Diagnostik
Klinisch präsentierte sich der Junge in gutem Allgemeinzustand mit einer okzipital etwa 5 cm messenden, erythematösen und teils nässenden, teils krustig belegten Plaque (Abbildung 1) mit Verlust der Kopfhaare. Zervical und okzipital zeigte sich eine Lymphadenopathie beidseits.
» Mikrobiologischer Abstrich: koagulase-negative Staphylokokken
» Mikroskopisches Nativpräparat: Nachweis von Hyphen und Sporen
» PCR und Kultur: Trichophyton spp.
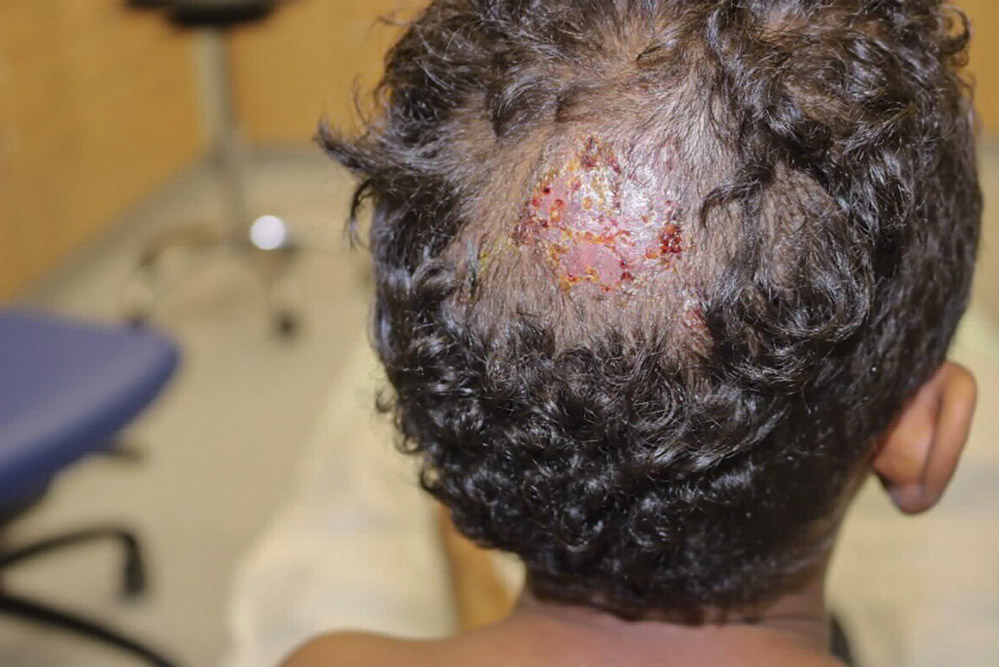
Abbildung 1: Am Hinterkopf zeigte sich bei Erstvorstellung eine 5 cm messende, erythematöse, teils nässende, teils krustig belegte Plaque.
Diagnose
Tinea capitis (TC) – entzündliche (phlegmasische) Form
Therapie und Verlauf
Mit Bestätigung der klinischen Verdachtsdiagnose einer Tinea capitis initiierten wir eine antimykotische Systemtherapie mit Terbinafin in gewichtsadaptierter Dosierung (62,5 mg Tagesdosis für Kinder unter 20 kg). Zusätzlich rezeptierten wir zur Lokaltherapie ein Ketoconazol-haltiges Shampoo zur täglichen Haarwäsche und Ciclopiroxolamin-Creme zur zweimal täglichen Anwendung auf der läsionalen Haut. Als Teil der kommensalen Hautflora bedarf es bei Nachweis von koagulase-negativen Staphylokokken keiner ergänzenden Antibiotikagabe. Mit Beginn der antimykotischen Behandlung zeigte sich der Lokalbefund rasch rückläufig, auch die als dermopathisch interpretierte Lymphadenopathie bildete sich zurück. Allerdings entwickelten sich unter laufender Therapie leicht juckende, erythematöse Papeln und Papulovesikel mit akraler, symmetrischer Verteilung (Abbildung 2). Wir ordneten diese bei negativem Erregernachweis als „Mykid“ ein, eine immunologisch vermittelte entzündliche Reaktion, die sich sehr unterschiedlich präsentieren kann (Pusteln, Papeln, Plaques) und von einem Arzneimittelexanthem abgegrenzt werden muss. Wir behandelten hier lokal mit Prednicarbat-Creme (einmal täglich für sieben bis zehn Tage), ohne Unterbrechung der antimykotischen Lokal- oder Systemtherapie. Das Mykid heilte innerhalb weniger Tage ab. In den weiteren Kontrollen im niedergelassenen Bereich kam es zu einer vollständigen klinischen (drei Monate) und mykologischen Abheilung bei einem systemischen Behandlungszeitraum von vier Wochen.
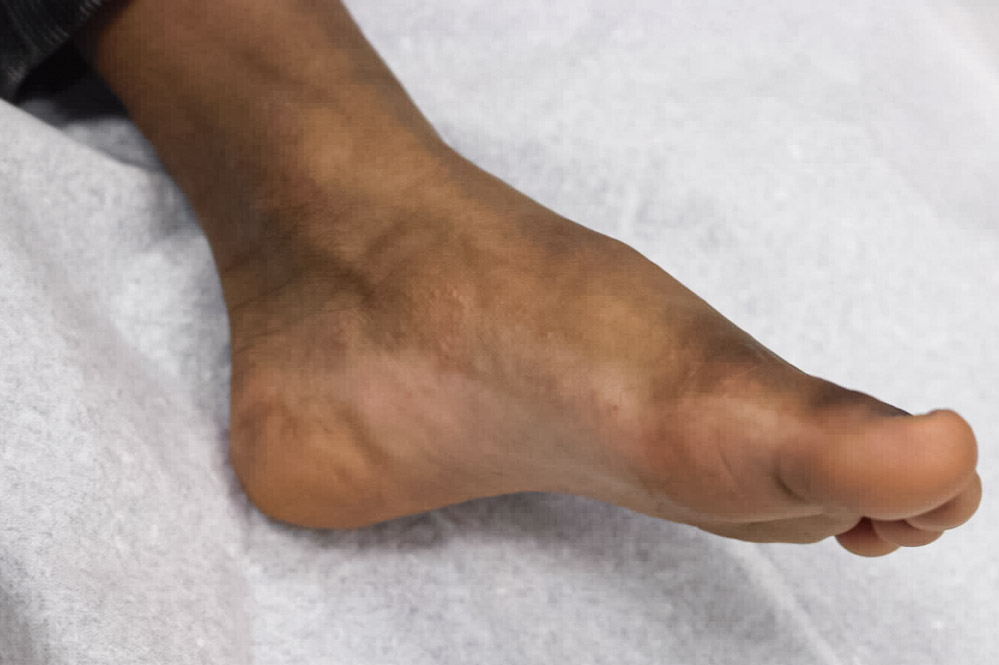
Abbildung 2: Unter laufender antimykotischer Therapie entwickelten sich symmetrisch im Bereich der medialen Fußkanten juckende erythematöse Papeln und Papulovesikel.
Diskussion
Infektiöse Hauterkrankungen, so auch Pilzinfektionen, zählen zu den häufigen Hautkrankheiten im Kindesalter. Mehrere Faktoren bedingen, dass die TC, eine Dematophytose der behaarten Kopfhaut, eine klinische Herausforderung darstellen kann: Zu nennen sind hier das bevorzugte Auftreten bei Kleinkindern sowie die Besonderheiten, die es bei der Diagnostik zu beachten gibt, die Variabilität des klinischen Bildes und die grundsätzlich als individueller Heilversuch stattfindende, systemische, antimykotische Therapie.
Spezifische Kenntnisse zu diesem Erkrankungsbild sind für Ärztinnen und Ärzte von besonderer Relevanz, da durch frühzeitiges Erkennen, eine gezielte Diagnostik und adäquate Behandlung mögliche Komplikationen (zum Beispiel Weiterverbreitung, Alopezie, Vernarbung) abgewendet werden können. Nicht selten wird die entzündliche Form einer TC, wie auch in unserem Beispiel, als eine bakterielle Follikulitis bzw. Furunkel oder Karbunkel fehlgedeutet. Ein protrahierter Verlauf trotz Einsatz von Antibiotika oder gar operativen Maßnahmen (Inzision) stoßen meist erst in fortgeschrittenen Stadien eine neuerliche Re-Evaluation an, die dann zur Diagnose einer TC führt. Oft kann jedoch bereits der klinische Blick mit einer gezielten Anamnese (zum Beispiel Auftreten erster Hautveränderungen nach Tierkontakt oder im zeitlichen Kontext einer Reise, weitere Betroffene im Patientenumfeld) den Verdacht auf eine TC lenken. Die Diagnose einer TC erfordert einen Erregernachweis im Nativpräparat und der Kultur bzw. Polymerase-Ketten-Reaktion (PCR). Zur Diagnostik eignen sich vor allem Kopfhautschuppen und/oder epiliertes befallenes Haar aus dem Randbereich eines aktiven Herdes. Noch immer traditionell herangezogen, auch weil schnell durchführbar und wenig kostenintensiv, wird die Untersuchung von befallener Kopfhaut und Haare mit einer Wood-Lampe. Die Leuchte mit gefiltertem UV-Licht der Wellenlänge 365 nm zeigt im Falle einer Mikrosporie ein gelb-grünliches Fluoreszenzmuster. Aufgrund der geringen Spezifität dient diese Methode nur noch als orientierendes Hilfsmittel zur Differenzialdiagnostik und zur Identifikation geeigneter Areale zur Materialentnahme. Der Nachweis eines Dermatophyten ist nach Infektionsschutzgesetz nicht meldepflichtig. Bei Risiko oder konkreten Hinweisen für eine epidemische Weiterverbreitung sollte jedoch erwogen werden, Kontakt mit der zuständigen Gesundheitsbehörde aufzunehmen.
In Deutschland dominiert weiterhin Microsporum canis als der führende Erreger der TC, neben Trichophyton mentagrophytes, T. verrucosum,T. violaceum, T. tonsurans, T. soudanense und Arthoderma benhamiae.
Die erfolgreiche Therapie der TC zielt auf eine klinische und mykologische Abheilung (Nachweis eines negativen Nativ- und Kulturbefundes) und erfordert stets ein kombiniertes Vorgehen aus systemischer und ergänzender antimykotischer Lokaltherapie. Die rein äußerliche Behandlung bleibt aufgrund der nur begrenzten Penetration des infizierten Haarfollikels in aller Regel unzureichend. Die Auswahl des Antimykotikums erfolgt erregerbezogen. Das bislang als einzig zugelassenes Antimykotikum zur Behandlung der TC im Kindesalter, Griseofulvin, ist seit 2018 in Deutschland außer Vertrieb. Die systemische antimykotische Therapie kann mit den Wirkstoffen Itraconazol oder Terbinafin und nur im Rahmen eines individuellen Heilversuches (Off-Label-Use) stattfinden, was eine entsprechend gesonderte Aufklärungspflicht mit sich bringt. Anekdotische Evidenz zu Unverträglichkeit und unerwünschten Wirkungen bedingen vielfach noch, dass die systemische Therapie im Kindesalter trotz entsprechender Indikation zurückgestellt und erst verspätet eingeleitet wird. Dagegen sind Wirksamkeit und Sicherheit von Itraconazol und Terbinafin bei Kindern mit TC in Studien inzwischen gut belegt. Der Mindestbehandlungszeitraum ist unabhängig vom jeweils eingesetzten Wirkstoff zunächst vier Wochen in gewichtsadaptierter Dosierung. Hiernach sollte eine Verlaufskontrolle zur Evaluation des Therapieerfolges stattfinden. Für den Fall, dass sich weiterhin Erreger nachweisen lassen, sollte die Kombinationstherapie für weitere zwei Wochen fortgesetzt werden, um dann eine neuerliche Re-Evaluation vorzunehmen. Gegebenenfalls sind nochmalige Wiederholungen der genannten Schritte nötig (Diagramm 1). Zur äußerlichen Behandlung eignen sich zum Beispiel die antimykotischen Wirkstoffe Clotrimazol, Ketoconazol und Ciclopiroxolamin, die zwei Mal täglich in Form von Lösungen, Gels oder Cremes auf die betroffenen Hautbereiche appliziert werden, begleitend zu antimykotisch wirksamen Shampoos. Um eine Re-Infektion bzw. weitere Verbreitung auf enge Kontaktpersonen zu vermeiden, sind zudem gezielte Hygienemaßnahmen erforderlich. Eine Befreiung vom Schul- oder Kindergartenbesuch wird nach aktueller Leitlinie über eine Woche empfohlen. Dies gilt jedoch nur im Fall eines Nachweises eines anthrophilen Erregers (Übertragung von Mensch zu Mensch: bei T. tonsurans zum Beispiel häufig bei jugendlichen Kampfsportlern) und sofern sich betroffene Kinder während dieser Zeit auch einer adäquaten innerlichen und äußerlichen Behandlung unterziehen. Im Falle einer Infektion durch zoophile Erreger (Infektionsquelle Tier: bei M. canis zum Beispiel häufig Katzen) ist der Besuch bereits nach Start der Kombinationstherapie möglich.
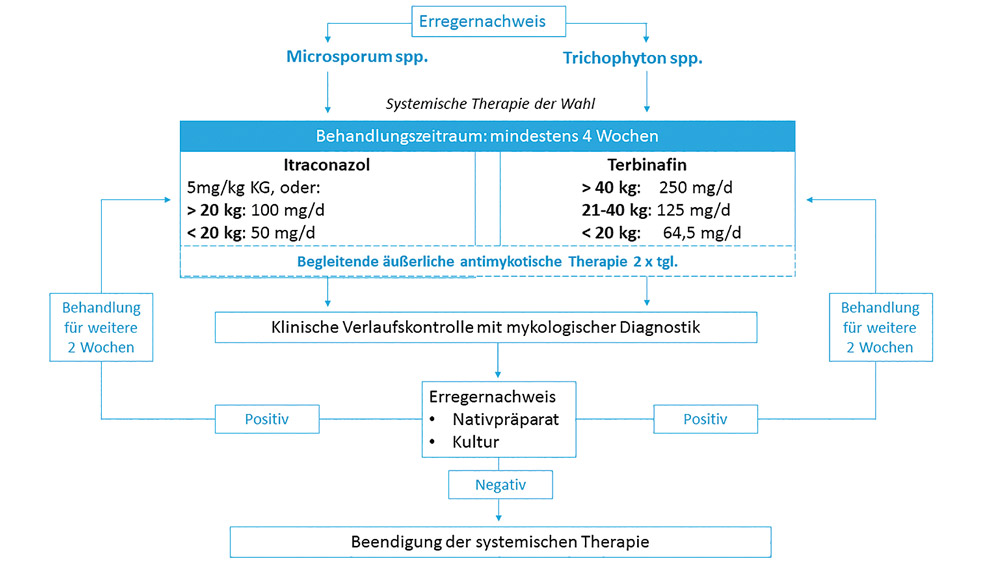
Diagramm 1: Antimykotische Therapie
Mehr als nur unreine Haut ...
Anamnese
Ein 14-jähriger Junge stellte sich uns mit seit zwei Wochen akut verschlechterndem Hautbefund, begleitet von Fieber und einem allgemeinen Krankheitsgefühl, vor. Zudem bestanden Schmerzen im Bereich des Rückens und der Schultern. Vorbekannt war eine Akne papulopustulosa mit bis dato milder Ausprägung, die bislang nur äußerlich behandelt wurde. Die weitere Anamnese war unauffällig, ohne weitere Vorerkrankungen, Allergien oder eine regelmäßige Medikation.
Diagnostik
Bei Aufnahme präsentierte sich der Junge subfebril und in reduziertem Allgemeinzustand mit multiplen hämorrhagisch-krustig belegten, erythematösen Nodi, Papeln und Plaques sowie Komedonen und Pusteln im Gesicht, am Rücken und auf der Brust (Abbildung 3 a und b). Die übrige körperliche Untersuchung war unauffällig. Laborchemisch zeigte sich erhöht: Blutsenkungsgeschwindigkeit (BSG; 25 mm/h), C-reaktives Protein (CRP; 11,9 mg/dl), Leukozyten (27,8/nl), Thrombozyten (488/nl). Die mikrobiologische Untersuchung des Pustelausstrichs blieb ohne Erregernachweis, die Sonografie des Abdomens war, ebenso wie die Röntgenübersicht von Clavicula und Sternum, unauffällig.
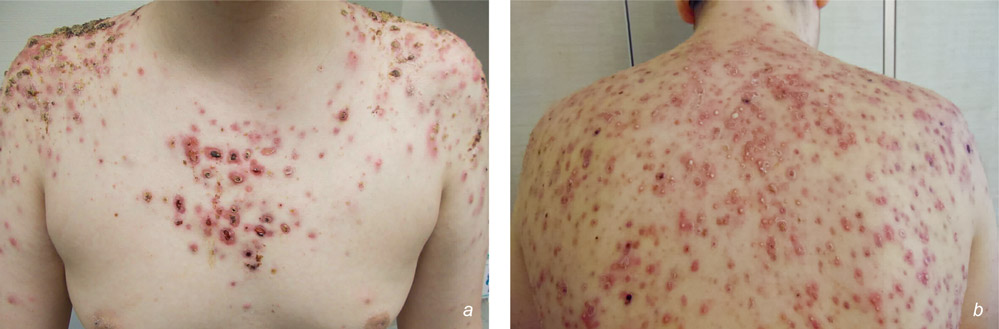
Abbildung 3: Hämorrhagisch-krustig belegte Erosionen und entzündliche Papeln, Knoten im Bereich der Brust, Schulter und Rücken (a), neben Komedonen und Pusteln (b).
Diagnose
Akne fulminans (AF)
Therapie und Verlauf
Unser Patient wurde stationär aufgenommen und sowohl systemisch (Prednisolon 1 mg/kg KG), als auch äußerlich mit Glukokortikosteroiden (Prednicarbat Creme mit Octenidin-Umschlägen) behandelt. Nach raschem Abklingen der konstitutionellen und Gelenkbeschwerden besserte sich auch der Hautbefund sukzessive, sodass die weitere Behandlung ambulant stattfinden konnte. Mit Abklingen des akut entzündlichen Bildes ergänzten wir Isotretinoin 10 mg p. o. (ca. 0,1 mg/kg KG) und begannen bei weiterhin stabilem Hautbefund mit einem Ausschleichen der Prednisolondosis. Die äußerliche Behandlung erfolgte im Weiteren mit einer Kombination aus Benzylperoxid und dem topischen Retinoid Adapalen. Die Steroidstoßtherapie konnte schrittweise über zwölf Wochen ausgeschlichen werden. Die so erzielte Remission hält bereits mehrere Monate an.
Diskussion
Die AF stellt eine seltene, akut auftretende und schwer entzündliche Form der Akne dar, deren klinisches Bild von hämorrhagisch und ulzerierenden Papeln, Knoten und Erosionen sowie den für die Akne pathognomonischen Komedonen geprägt ist. Die Pathogenese der AF ist nicht vollständig verstanden, allerdings lassen klinische Ähnlichkeiten zu bestimmten auto-inflammatorischen Syndromen, die ebenfalls mit schweren akneiformen Veränderungen an der Haut einhergehen können, eine Aktivierung des Inflammasoms durch Proprionibacterium acne vermuten. Daher sollte im Zuge der Differenzial-diagnostik auf Hinweise für ein syndromales Auftreten, zum Beispiel bei SAPHO-Syndrom (Synovitis, Akne, Pustulose, Hyperostosen, Osteitis), PAPA-Syndrom (Pyogene Arthritis, Pyoderma gangraenosum, Akne), PASH- (Pyoderma gangraenosum, Akne, Suppurative Hidradenitis) oder PAPASH-Syndrom (Pyoderma gangraenosum, Akne, Pyogener Arthritis, Suppurative Hidradenitis) geachtet werden. Die AF kann von systemischen Symptomen begleitet sein, insbesondere Fieber, Fatigue, Arthralgien (betroffen sind meist die Sternoklavikular-, Sakroiliakal- oder Hüftgelenke), Myalgien, Hepatosplenomegalie sowie von laborchemischen Veränderungen (unter anderem Anämie, Leukozytose). Betroffen sind, wie in unserem Fall, meist männliche Jugendliche in der Adoleszenz, mit meist bereits vorbestehender, jedoch allenfalls mittelschwerer Akne. Weitere Risikofaktoren sind erhöhter Testosteron-Spiegel, der Gebrauch von Anabolika oder bestimmten Medikamenten (Antibiotika, Isotretinoin), wobei sich bei unserem Patienten kein entsprechender Triggerfaktor eruieren ließ. Abhängig vom klinischen Bild und Kontext können verschiedene Varianten der AF unterschieden werden, mit jeweils differenzierter Therapie:
» AF mit oder ohne systemische Symptome
» AF mit oder ohne medikamentösen Triggerfaktor (Anabolika, Isotretinoide, Antibiotika)
Neben dem Absetzen möglicher Triggerfaktoren stellen systemische Glukokortikosteroide nach aktuellen Übersichtsarbeiten das Mittel der Wahl dar, um den akuten Verlauf zu kupieren. Empfohlen wird eine an das jeweilige Körpergewicht (KG) adaptierte Dosis von zunächst 0,5 bis 1 mg/kg KG Prednisonäquivalent über mindestens zwei (AF ohne systemische Symptome) bzw. vier Wochen (bei AF mit systemischen Symptomen). Mit Abklingen der Ulzerationen, Erosionen und hämorrhagischen Krusten kann dann als steroid-sparendes Medikament erstmals bzw. wiederum Isotretinoin, in jedoch deutlich reduzierter Dosis und über mindestens vier Wochen überlappend zur Behandlung mit Kortison, angesetzt werden. Empfohlen wird eine Dosis von nur 0,1 mg/kg KG anstelle der sonst üblichen höheren Dosis bei konventioneller Akne (sonst 0,5 bis 1,0). Bei stabilem Verlauf kann dann mit einem behutsamen und schrittweisen Ausschleichen der Steroidstoßtherapie über vier bis acht Wochen begonnen werden. Die Retinoidbehandlung sollte auch nach Erreichen einer stabilen Remission zunächst noch fortgesetzt werden. Regelmäßige Laborkontrollen (unter anderem Lipidstatus und Leberwerte) sind hierbei zu empfehlen. Bei weiblichen Jugendlichen ist neben einer sicher nachgewiesenen Kontrazeption auch zusätzlich ein Schwangerschaftsausschluss vor Beginn und während der Behandlung obligat. Retinoide wie Isotretinoin wirken stark teratogen. Die Gesamtbehandlungsdauer richtet sich an den Verlauf, wobei bereits kummulative Dosen unter 120 mg/kg (vielfach noch immer Richtwert bei der Behandlung der Akne vulgaris) ausreichend sein können.
Blasenbildung mit Infiltrat
Anamnese
Ein dreijähriger Junge wurde uns mit seit zwei Wochen bestehender Blasenbildung im Bereich des behaarten Kopfes und Gesichts, zudem an Armen, Beinen und Genitale vorgestellt. Das Allgemeinbefinden war weitestgehend unbeeinträchtigt, lediglich nach Platzen der Blasen war der Hautbefund leicht schmerzhaft. Die weitere (Medikamenten-)Anamnese war unauffällig: Bei dem bislang hautgesunden Jungen waren keine weiteren Vorerkrankungen bekannt, ebenso bestanden keine Allergien.
Diagnostik
Bei Erstvorstellung zeigten sich im Kopf-Hals-Bereich mit Befall von Gesicht, Armen, Beinen und Genitale pralle, seröse Blasen mit teils rosettenartiger Anordnung (Abbildung 4 a) auf geröteter Haut neben einzelnen, serokrustös belegten Erosionen. Die Schleimhäute waren frei, ebenso zeigten sich die weitere körperliche Untersuchung und die Vitalparameter unauffällig. Die Gewebeprobe aus läsionaler Haut zeigte eine subepidermale Blasenbildung mit neutrophilenreichen Infiltrat. Immunhistologisch ließ sich eine lineare Ablagerung von Immunglobulin A (IgA) entlang der dermoepidermalen Junktionszone nachweisen, mittels Immunserologie Antikörper gegen LAD-1.
Diagnose
Lineare IgA-Dermatose (LAD; chronisch bullöse Dermatose des Kindesalters)
Therapie und Verlauf
Nach laborchemischem Ausschluss eines Glucose-6-Phosphat-Dehydrogenase-Mangels (Risiko für hämolytische Krisen) initiierten wir bei anhaltender, disseminierter Blasenbildung eine Therapie mit Dapson (initiale Dosierung von 0,5 mg/kg KG mit schrittweiser Steigerung bis zur maximalen Tagesdosis von 2 mg/kg KG), worunter der Eruptionsdruck rasch nachließ. Begleitend verordneten wir eine äußerlich anti-inflammatorische (Prednicarbat Creme) und antiseptische Behandlung (Eosin-Lösung, Octenidin) mit phasengerechter Wundtherapie (silikon-haltige Wunddistanzgitter). Dapson, das über längere Zeit gut vertragen wurde, musste mit Auftreten einer Anämie und Akrozyanose bei Methämoglobinämie (> 5 Prozent) im weiteren Verlauf jedoch kurzfristig pausiert werden. Labor- und klinischer Befund besserten sich spontan, allerdings kam es mit Absetzen des Medikaments zu neuerlichen Exzaberationen des Hautbefundes. Systemische Glukokortikosteroide
blieben, ebenso wie die intensivierte topische Therapie, in ihrer Wirkung unzureichend. Aufgrund der nur milden und im Weiteren rasch und spontan rückläufigen Nebenwirkungen konnte ein neuerlicher Behandlungsversuch mit Dapson in reduzierter Dosis (1,25 mg/kg KG) unternommen werden, durch den der Verlauf der Erkrankung wiederum positiv zu beeinflussen war.
Diskussion
Die LAD stellt eine autoimmunbedingte, bullöse Dermatose dar, die sowohl im Kindes- wie auch Erwachsenenalter auftreten kann. Klinisch manifestiert sich die Erkrankung mit prallen Blasen in typischer anulären Anordnung (sogenanntes String-of-pearls-Zeichen, Abbildung 4 a). Prädilektionsstellen sind die periorale und anogenitale Haut (inkl. Schleimhäute), daneben auch die Kopf-Hals-Region, der Rumpf und die Extremitäten.
Pathogenetisch kommt es zu einer charakteristischen und namensprägenden, linearen Ablagerung von Komplement C3 und IgA-Antikörpern in der Haut, die gegen ein Protein der Basalmembran gerichtet ist (Ladinin-1; LAD-1). Der immunhistologische Nachweis dieses distinkten Antikörperniederschlages in einem periläsionalen Hautbiopsat ist beweisend.
Histologisch zeigt sich eine subepidermale Blasenbildung mit neutrophilen- und eosinophilenreichen Infiltrat. Im Patientenserum lassen sich mittels indirekter Immunfluoreszenz vielfach LAD-1-AK nachweisen. Die Antikörperbildung kann insbesondere im Erwachsenenalter medikamentös getriggert oder im Kontext anderer Systemerkrankungen auftreten.
Bei unserem Patienten lagen dahingehend keinerlei Hinweise vor. Zwar verläuft die LAD im Kindesalter grundsätzlich selbstlimitierend, jedoch besteht insbesondere bei schweren und chronischen Verlaufsformen und unzureichender äußerlicher Behandlung eine Indikation zur systemischen Therapie – mit Dapson als Mittel der Wahl. Therapeutisch genutzt wird hier nicht die antimikrobielle Wirkung, sondern vielmehr antientzündliche „Nebenwirkungen“, unter anderem auf neutrophile Granulozyten, die bei der LAD beteiligt sind. Zu beachten ist, dass Dapson nur nach vorherigem Ausschluss eines Glucose-6-Phosphatdehydrogenase-Mangels (cave: hämolytische Anämie) und unter regelmäßigen klinischen und Laborkontrollen eingesetzt werden darf.
Als wichtige Nebenwirkung zu nennen ist, neben Anämie und Veränderungen der Leberwerte, vor allem die häufige Methämoglobinämie, die dosisabhängig und bei Kindern meist asymptomatisch und in aller Regel nicht therapielimitierend ist. In unserem Fall ging der Met-Hb-Anstieg jedoch mit klinischen Beschwerden einher, was eine Unterbrechung der Behandlung zur Folge hatte. Sowohl prophylaktisch als auch therapeutisch genutzt werden kann Vitamin C aufgrund seiner antioxidativen und reduzierenden Wirkung. Seltene, jedoch schwere Nebenwirkungen wie die Agranulozytose oder das Hypersensitivitätssyndrom verbieten bei Auftreten einen erneuten Einsatz. Spätestens nach Erreichen einer stabil anhaltenden Remission sollten mit einem Ausschleichen der Medikation die Krankheitsaktivität und die Therapieindikation re-evaluiert werden.
Das Literaturverzeichnis kann im Internet unter www.bayerisches-aerzteblatt.de (Aktuelles Heft) abgerufen werden.
Die Autoren erklären, dass sie keine finanziellen oder persönlichen Beziehungen zu Dritten haben, deren Interessen vom Manuskript positiv oder negativ betroffen sein könnten.
Das Wichtigste in Kürze
» Die Tinea Capitis (TC) ist eine häufige, hochkontagiöse Dermatophytose der behaarten Kopfhaut im Kleinkindesalter.
» Für den Erregernachweis eignen sich Kopfhautschuppen und/oder epiliertes befallenes Haar aus läsionaler Kopfhaut (Nativpräparat, mykologische Kultur oder molekulare Methoden).
» Die erfolgreiche Therapie der TC erfordert stets ein kombiniertes Vorgehen aus äußerlicher und systemischer antimykotischer Therapie (im Kindesalter Off-Label).
» Die Auswahl des Antimykotikums erfolgt erregerbezogen für mindestens vier Wochen. Ziel der Behandlung ist die klinische und mykologische Abheilung.
» Die Akne fulminans (AF) stellt als akut und schwer entzündliche Form der Akne einen kinderdermatologischen Notfall dar.
» Die AF kann mit systemischen Symptomen einhergehen sowie medikamentös getriggert sein und bedarf einer raschen Therapie.
» Die Behandlung erfolgt mit systemischen Glukokortikoiden, nach Abklingen der akut entzündlichen Phase in Kombination mit Isotretinoin in reduzierter Dosierung.
» Die lineare IgA-Dermatose (LAD) ist die häufigste bullöse Autoimmundermatose des Kindesalters.
» Bei disseminiertem und chronischem Befall stellt Dapson das Mittel der Wahl für die systemische Therapie dar.
» Dapson sollte nur nach Ausschluss eines Glucose-6-Phosphat-Dehydrogenase-Mangels und unter regelmäßigen klinischen und laborchemischen Verlaufskontrollen (cave: Methämoglobinämie, Anämie, Leberwertanstieg, Agranulozytose) eingesetzt werden.
Autoren

Privatdozentin Dr. Christina Schnopp 4, 5
Karisa Thölken 1, 2
Dr. Michael Gerstlauer 2, 3
Professorin Dr. Julia Welzel 1, 2
1 Klinik für Dermatologie und Allergologie,Universitätsklinikum Augsburg, Sauerbruchstraße 6, 86179 Augsburg
2 Kinderdermatologisches Zentrum, Universitätsklinikum Augsburg, Stenglinstraße 2, 86156 Augsburg32. Klinik für Kinder und Jugendliche, Universitätsklinikum Augsburg,Stenglinstraße 2, 86156 Augsburg
4 Klinik und Poliklinik für Dermatologie und Allergologie am Biederstein, Klinikum rechts der Isar, Technische Universität München, Biedersteiner Straße 29, 80802 München
5 Praxis Burgstraße, Burgstraße 7, 80331 München
Teilen:
Das könnte Sie auch interessieren:







