Handchirurgie – highlighted
 Handchirurgie
Handchirurgie
Der Satz von Anaxagoras [1] „Der Mensch ist das klügste aller Wesen, weil er Hände hat“ verdeutlicht in seiner Knappheit maximal treffend die Bedeutung der Hand, insbesondere des Daumens, für die Evolution des Menschen. Welche Bedeutung die Hand für jeden einzelnen Menschen hat, lässt sich an ihrer Präsenz in unserer Sprache abschätzen: greifen, begreifen, handhaben, Handschlag sind nur einige Beispiele hierfür. Leider wird die Behandlung von Handverletzungen der Bedeutung der Hand als Werkzeug, Sinnes- und Ausdrucksorgan nicht immer gerecht. Möge dieser Artikel hierfür etwas sensibilisieren.
Katzenbissverletzung mit Verdacht auf Fingerendgelenksinfekt und Beugesehnenscheidenentzündung
Fallbeispiel
Anamnese: Eine 41-Jährige Frau wird von ihrer eigenen Katze in den rechten Zeigefinger gebissen. Am Unfalltag erfolgt in einer Klinik ambulant eine Wundspülung. Am Folgetag stellt sich die Patientin mit zunehmenden Schmerzen in der Notaufnahme vor (Abbildung 1 a, b).
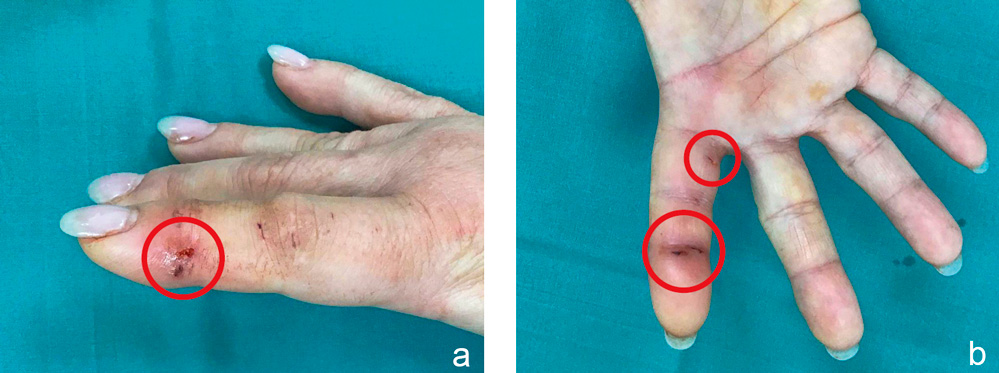
Abbildung 1 a und b: Katzenbissverletzung des rechten Zeigefingers über dem Endgelenk radial (a) und palmar an Endgelenk und Grundglied (b).
Diagnostik: Bei der klinischen Untersuchung besteht ein Druckschmerz des gesamten Fingers mit Punctum maximum entlang der Beugesehnenscheide und am Endgelenk. Die laborchemische Untersuchung ist ebenso wie das Röntgenbild unauffällig. Der Tetanusimpfschutz ist aktuell. Aufgrund der Schmerzen wird die Entscheidung zur Revision gefällt.
Behandlung und Verlauf: Bei der Revision findet sich in Höhe der Endgelenksbeugefurche ein subkutaner Abszess, der ausgeräumt wird, und an der Bissstelle proximal am Grundglied zeigt sich das Subkutangewebe gräulich verändert. Die Bisswunde wird exzidiert und der Bisskanal unter Gewinnung von Gewebeproben für die bakteriologische Untersuchung debridiert. Die Beugesehnenscheide ist nicht eröffnet, auf eine Revision wird entsprechend verzichtet. Bei Eröffnung des Endgelenkes über eine dorsale Miniarthrotomie entleert sich trübe Flüssigkeit. Wiederum wird ein Abstrich entnommen, danach das Gelenk mit Ringerlösung gespült. Bei intaktem Knorpel wird auf die Einlage eines Antibiotikaträgers verzichtet. Postoperativ erfolgt eine Ruhigstellung mittels Zwei-Finger-Gipsschiene in Intrinsic-plus-Stellung (Grundgelenke in 70° Beugestellung bei gestreckten Mittel- und Endgelenken) und der Beginn der antibiotischen Behandlung mit Sultamicillin (3 x 1.000 mg/500 mg i. v.). Bei reizlosen Wundverhältnissen (Abbildung 2) und rückläufigen Schmerzen wird am zweiten postoperativen Tag die Ruhigstellung aufgehoben und mit der Krankengymnastik begonnen. Am dritten postoperativen Tag erfolgt die Entlassung. Bei Nachweis von Pasteurella multocida wird eine Fortsetzung der Antibiose für weitere fünf Tage mit Amoxicillin (3 x 500 mg) empfohlen.
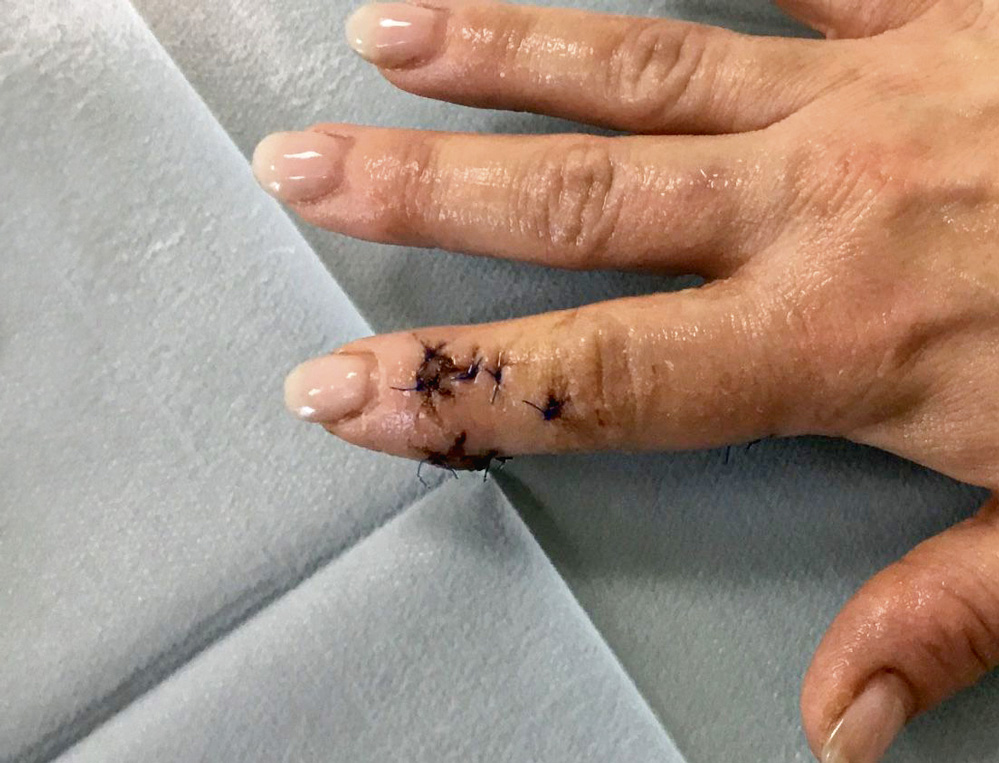
Abbildung 2: Rückgang der lokalen Rötung und Schwellung am Zeigefingerendglied nach Revision mit Gelenkspülung.
Beschreibung
Bei drei Vierteln aller Bissverletzungen sind die Hände betroffen, davon werden 70 bis 90 Prozent von Hunden, zehn bis 30 Prozent von Katzen und einige durch Menschen, durch Schlag mit der Faust gegen die Zähne des Gegners im Rahmen körperlicher Auseinandersetzungen, verursacht [2].
Katzenbisse haben mit 30 bis 50 Prozent ein höheres Infektionsrisiko als Hundebisse mit fünf bis 25 Prozent [3]. Im Gegensatz zu Hundebissen verschließen sich nach Katzenbissen die kleinen Wunden rasch. Insbesondere für anaerobe und fakultativ anaerobe Bakterien wirkt die verschlossene Wunde wie eine Brutkammer. Bissverletzungen in Nähe von Gelenken und Sehnen haben ein erhöhtes Infektionsrisiko. Ein solches besteht auch für Patienten mit reduziertem Gesundheitszustand. Die Komplikationsrate steigt mit der Zeitdauer zwischen Bissverletzung und Behandlungsbeginn.
Infektionen nach Bissverletzungen sind in 30 bis 60 Prozent aerobe-anaerobe Mischinfektionen [4]. Häufigster nachgewiesener Erreger nach Katzen- und Hundebissen ist Pasteurella multocida, ein fakultativ anaerobes Stäbchenbakterium.
Schmerzhafte Schwellung, einhergehend mit einer Rötung und Überwärmung der Haut, sind auch nach Bissverletzungen die klassischen Zeichen einer Infektion. Gelangen Bakterien in die Beugesehnenscheiden, so können sie sich schnell vermehren und werden durch die Bewegung des Fingers rasch über den gesamten Hohlraum der Beugesehnenscheide verteilt. Druckschmerzen entlang der Beugesehnenscheide, eine Schwellung und vermehrte Beugestellung des Fingers sowie massive Schmerzen bei passiver Streckung sind die Zeichen für eine Beugesehnenscheidenentzündung. Kommt es bei der Bissverletzung zu einer Perforation einer Gelenkkapsel droht eine septische Arthritis.
Unauffällige Laborparameter schließen an der Hand eine Infektion nicht aus. Röntgenaufnahmen sind zum Ausschluss von Fremdkörpern (Zahnfragmente) und knöchernen Läsionen indiziert, Sonografie und Kernspintomografie bei chronischen Verläufen.
Stets ist der Impfschutz gegen Tetanus zu überprüfen. Oberflächliche Bissverletzungen ohne Hinweis auf eine Infektion können mit antiseptischen Verbänden und Ruhigstellung behandelt werden, bedürfen jedoch der engmaschigen Kontrolle. Obsolet sind Spülungen des Bisskanales mit Octenidin-Lösung [5]. Mit und auch ohne Infektzeichen bedürfen tiefergehende Bissverletzungen der Revision. Das Ausmaß der Revision ist befundabhängig und reicht von der einfachen Exzision der Bisswunde, über die Synovialektomie infizierter Sehnenscheiden, bis hin zur Gelenkresektion und sekundären Versteifung bei zerstörten Knorpelflächen. Stets sollten nicht nur Abstrichpräparate für eine bakteriologische Untersuchung gewonnen werden, sondern auch Gewebeproben.
Kahnbeinpseudarthrose mit Zerstörung des proximalen Kahnbeinpols
Fallbeispiel
Anamnese: Ein 25-jähriger Mann hatte sich im Alter von 20 Jahren beidseits eine Kahnbeinfraktur bei einem Sturz beim Fußball zugezogen. Rechts erfolgte eine Schraubenosteosynthese, links eine konservative Behandlung. Beidseits kam es zur knöchernen Heilung. Im Alter von 24 Jahren stürzte er erneut auf das linke Handgelenk.
Diagnostik: Die in einer Klinik erfolgte Diagnostik am Unfalltag ergab keinen Frakturnachweis. Entsprechend erfolgte keine Ruhigstellung. Bei anhaltenden Beschwerden wurde gleichenorts nach einem dreiviertel Jahr eine Kernspinuntersuchung durchgeführt, die eine Fraktur des proximalen Kahnbeinpols mit Verdacht auf Minderdurchblutung des proximalen Fragmentes ergab (Abbildung 3), weshalb der Patient zugewiesen wird.
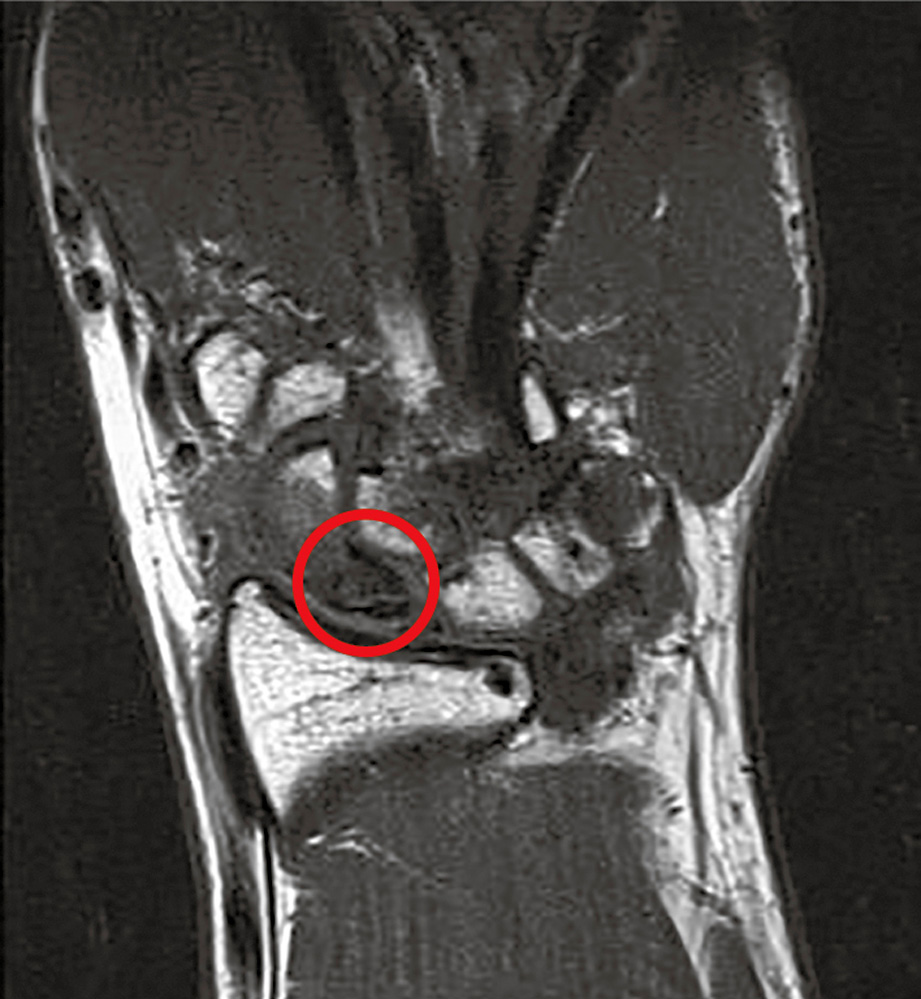
Abbildung 3: Die Kernspinuntersuchung zeigt eine Fraktur des proximalen Kahnbeinpoles, der sich minderdurchblutet darstellt.
Bei der Vorstellung war das linke Handgelenk äußerlich unauffällig. Es bestanden leichte Druckschmerzen in der Tabatière. Die Beweglichkeit des Handgelenkes war im Seitenvergleich mit einer Extension/Flexion links von 60-0-30° gegenüber rechts mit 60-0-50° sowie Ulnar-/Radialduktion von 30-0-20° links und 40-0-30° rechts eingeschränkt bei seitengleicher Unterarmdrehung von 80-0-90° Supination/Pronation. Der Kahnbeinverschiebetest nach Watson (bei senkrecht stehendem Unterarm fasst der Untersucher den proximalen Kahnbeinpol zwischen Daumen [palmar] und Zeigefinger [dorsal] seiner einen Hand und führt mit der anderen Hand die Hand des Patienten bei Druck mit seinem Daumen von palmar auf das Kahnbein aus der Ulnarduktion in die Radialduktion – bei einem positiven Watson-Test schnappt dabei der proximale Kahnbeinpol spürbar und manchmal hörbar über die dorsale Radiuslippe –, was für den Patienten schmerzhaft ist) war beidseits negativ.
Die CT in „Superman-Position“ des Patienten (Bauchlage, Arm im Winkel von 45° zur Körperlängsachse über dem Kopf gelagert) in Dünnschichttechnik (Schichtdicke optimal 0,5 bis 0,6 mm) mit Aquirierung der Bilder in der Kahnbeinlängsachse zeigte ein extrem kleines proximales Fragment und eine ausgedehnte Zystenbildung im proximalen Kahnbeinpol (Abbildung 4 a, b).
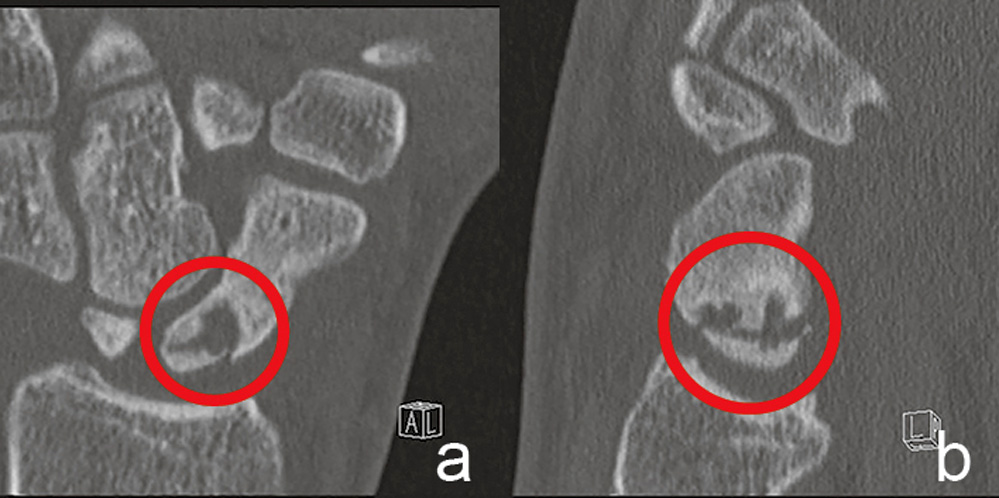
Abbildung 4 a und b: Schräg-koronale (a) und schräg-sagittale (b) CT-Aufnahme in Richtung der Kahnbeinlängsachse: extrem kleines proximales Fragment mit ausgedehnter Zystenbildung im proximalen Kahnbeinpol.
Therapie: Vor dem Hintergrund der klinischen und radiologischen Situation – junger Patient, gute Beweglichkeit, keine degenerativen Veränderungen – und der alternativen Behandlungsmöglichkeiten, zu warten und Handgelenksdenervation bei zunehmenden Schmerzen, mittel- bis langfristig abhängig von den degenerativen Veränderungen PRC oder mediokarpale TA – fiel die Entscheidung zur Rekonstruktion des Kahnbeins durch Ersatz des proximalen Pols mittels eines freien mikrovaskulär angeschlossenen osteochondralen Spans von der medialen Femurkondyle.
Während sich streckseitig die Pseudarthrose am proximalen Kahnbeinpol lediglich in Form eines „Sprungs in der Schüssel“ mit stabilem Knorpel darstellte, brach man zentral und palmar bei der geringsten Berührung in das Kahnbein ein, sodass ein Erhalt des proximalen Pols nicht sinnvoll war. Unter Erhalt des skapholunären Bandes wurde der proximale Kahnbeinpol reseziert, sodass man ein exaktes Knochenwachsmodell für den zu hebenden Span herstellen konnte (Abbildung 5). Vom ipsilateralen Bein wurde ein osteochondraler Span von der medialen Femurkondyle mit einem 10 cm langen Gefäßstiel entsprechend dem Wachsmodell gehoben. Der Span wurde von dorsal eingepasst und mittels vollständig intraossär liegender Schraube mit dem verbliebenen Kahnbeinanteil fixiert (Abbildung 6). Das skapholunäre Band wurde am neugeschaffenen proximalen Kahnbeinpol refixiert; der Gefäßstiel durch ein Fenster in der palmaren Gelenkkapsel zur Beugeseite durchgeführt und hier Seit-zu-Seit mit der A. radialis und venös End-zu-End mit einer Begleitvene der A. radialis anastomosiert. Nach Wundverschluss erfolgte die Ruhigstellung mittels Unterarm-Gipsschiene mit Einschluss des Daumengrundgelenkes. Unter den im Haus üblichen postoperativen Behandlungsmaßnahmen – Plexuskatheter zur Sympathikolyse und Heparininfusion – war der postoperative Verlauf ungestört und die Entlassung erfolgte am sechsten postoperativen Tag.
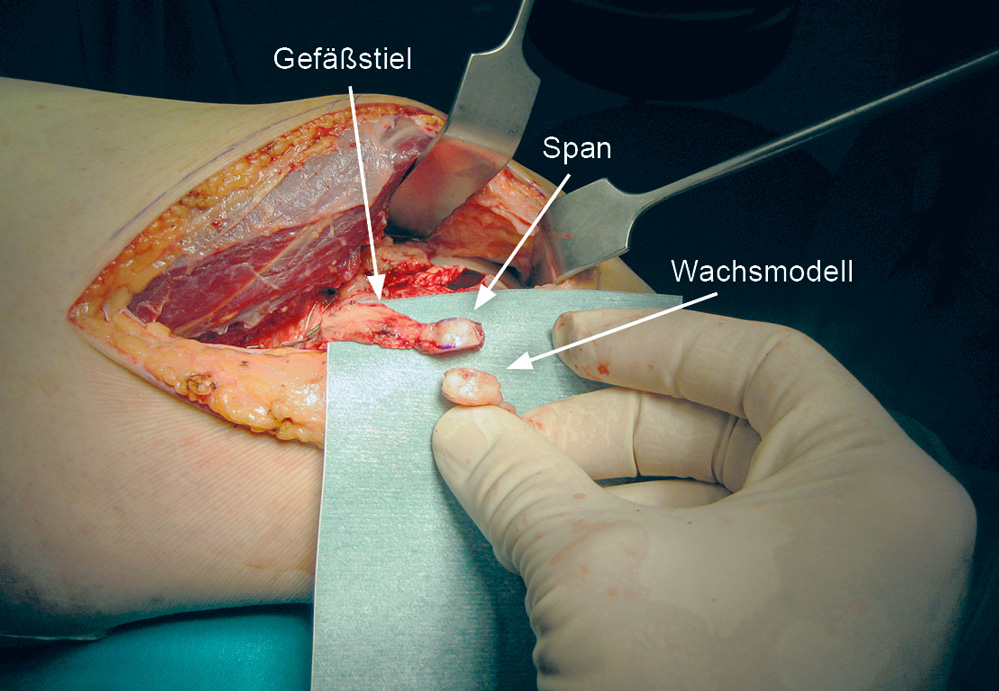
Abbildung 5: Entsprechend dem Knochenwachsmodel des zu ersetzenden proximalen Kahnbeinpols wird der osteochondrale mediale Femurspan konfiguriert. Der Span ist bereits gehoben, der Gefäßstiel zum Absetzen präpariert.
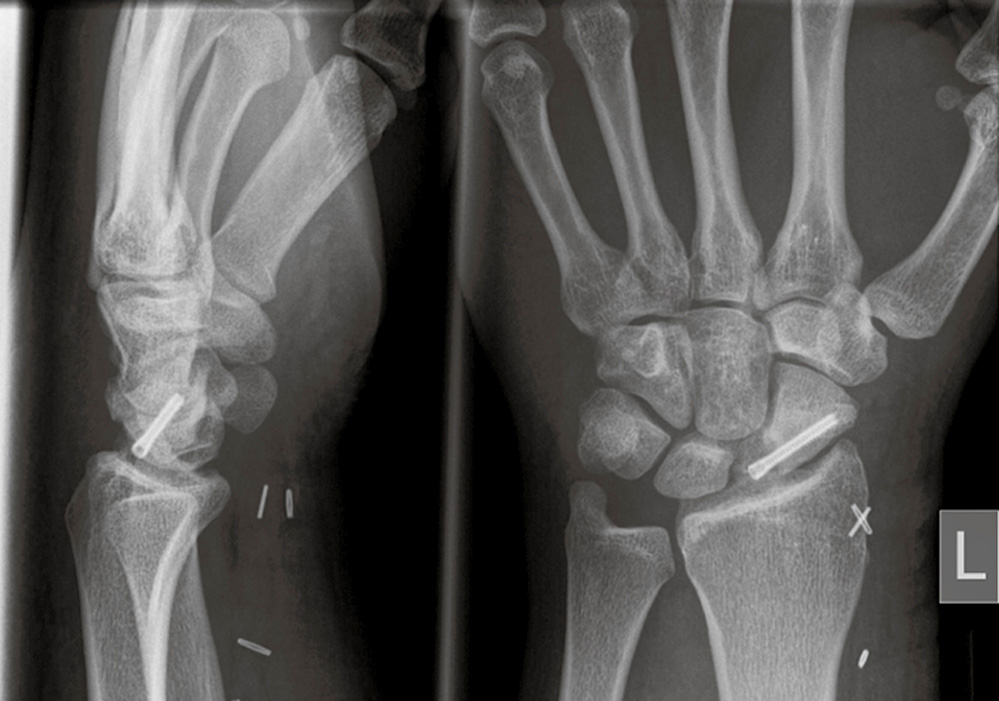
Abbildung 6: Röntgenaufnahme des linken Handgelenks in zwei Ebenen direkt postoperativ: Die knorpeligen Anteile des Spans sind schattenhaft zu erkennen. Der Span ist zum distalen Kahnbeinanteil mittels vollständig intraossär liegender Schraube fixiert.
Für drei Monate wurde postoperativ ASS 100 mg/Tag verordnet. Die Ruhigstellung konnte zehn Wochen postoperativ mittels Röntgen- (Abbildung 7) sowie Kahnbein-CT-gesicherter weitgehender Durchbauung aufgehoben und mit der krankengymnastischen Beübung begonnen werden. Fünf Jahre postoperativ bestand Beschwerdefreiheit mit Beweglichkeit des Handgelenkes für Streckung/Beugung 60-0-50° (Abbildung 8 a bis d) bei unauffälligem radiologischen Befund.
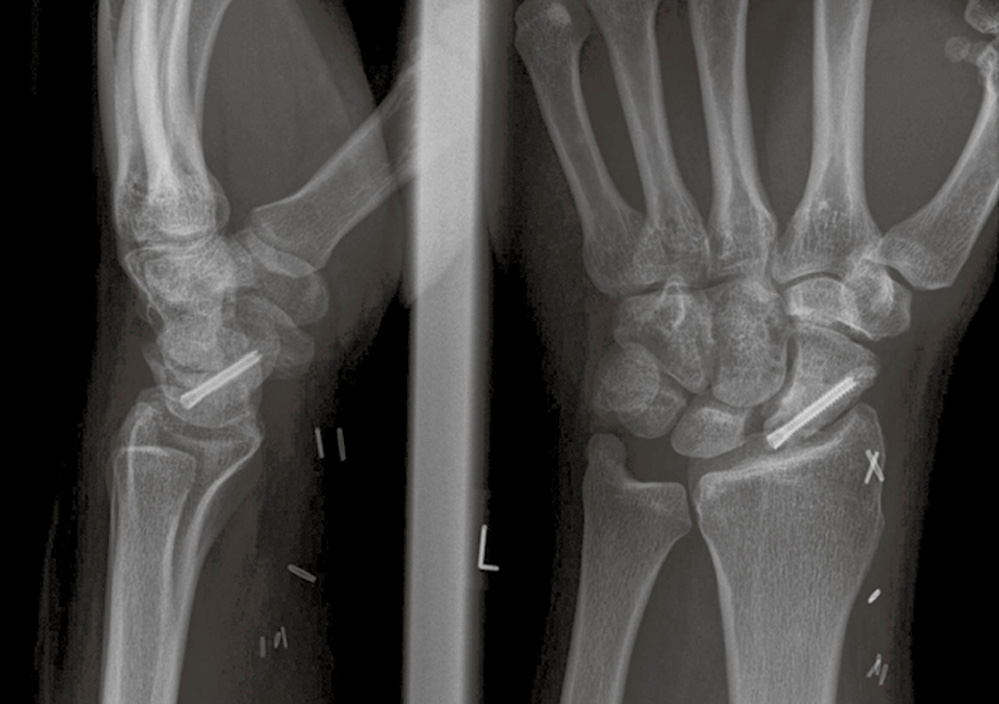
Abbildung 7: Röntgenaufnahme des linken Handgelenks in zwei Ebenen zehn Wochen postoperativ: Einbau des osteochondralen Spans; skapholunärer Spalt etwas erweitert.
.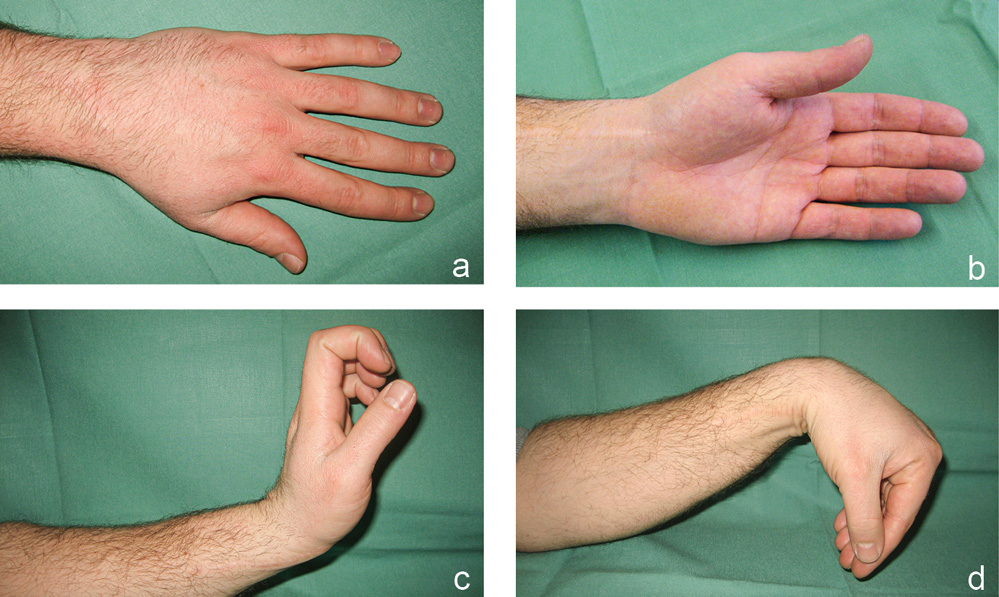
Abbildung 8 a bis d: Klinische Aufnahmen fünf Jahre postoperativ: reizlose Narben streck- (a) und beugeseits (b); gute Streckung (c) und Beugung (d) des Handgelenks.
Beschreibung
Die Inzidenz der Kahnbeinpseudarthrose Erwachsener liegt für Männer bei 2/100.000 und für Frauen bei 0,4/100.000 [6]. Das Geschlechtsverhältnis Männer zu Frauen bei Kahnbeinfrakturen Erwachsener ist mit 1,5:1 bis 7,3:1 niedriger als bei Pseudarthrosen mit 2,6:1 bis 18:1 [7]. Ursache für die Entstehung einer Kahnbeinpseudarthrose ist eine ausbleibende oder nicht adäquate Behandlung einer Kahnbeinfraktur, sei es, dass Patienten bei geringer Symptomatik keinen Arzt konsolidieren oder eine Kahnbeinfraktur übersehen wird. Aber auch bei adäquater Behandlung heilt eine Kahnbeinfraktur manchmal nur verzögert oder gar nicht. Bei Lokalisation einer Kahnbeinfraktur im mittleren Drittel bleibt trotz adäquater konservativer Therapie die knöcherne Heilung in 10 bis 15 Prozent aus, bei proximalen Polfrakturen sogar in 30 Prozent, weshalb proximale Polfrakturen eigentlich als Operationsindikation gelten [8].
Die meisten Kahnbeinpseudarthrosen sind mit 64 bis 72 Prozent im mittleren Drittel des Kahnbeins lokalisiert. Während bei den akuten Frakturen am zweithäufigsten das distale Drittel betroffen ist, folgt bei den Pseudarthrosen mit 14 bis 33 Prozent das proximale Drittel und an dritter Stelle erst das distale mit drei bis 14 Prozent [9]. Ursache hierfür ist die problematische Gefäßversorgung des Kahnbeins mit retrograder Durchblutung, mit dem proximalen Pol als „letzte Wiese“.
Oft werden Kahnbeinpseudarthrosen erst aufgrund von Beschwerden durch die sekundäre Arthrose diagnostiziert. Innerhalb von zehn Jahren führen persistierende Pseudarthrosen in 100 Prozent zu degenerativen, stereotyp verlaufenden Veränderungen. Die Arthrose beginnt an der Spitze des Speichengriffels (SNAC I° = Scaphoid Nonunion Advanced Collapse I°), schreitet nach proximal bis in die Höhe des Pseudarthrosenspaltes fort (SNAC II°) und springt dann in das Mediokarpalgelenk über (SNAC III°), um letztendlich in der Panarthrose zu enden [10]. Ab dem Stadium II verbleiben nur noch Rettungsoperationen wie die Proximal-Row-Carpectomy (PRC – Resektion der proximalen Handwurzelreihe), die mediokarpale Teilversteifung (TA) und die Vollversteifung des Handgelenks [11].
Um dies zu vermeiden, gilt es anhaltende Handgelenksbeschwerden nach einem Unfall abzuklären. Dabei kann man sich zwar mit einer kontrastmittelverstärkten MRT einen Überblick verschaffen, letztlich bedarf es jedoch bei einer Kahnbeinpseudarthrose zur Therapieplanung einer Computertomografie. Das Kahnbein sollte hierbei in seiner vollen Länge abgebildet werden, wozu schräg-koronale als auch schräg-sagittale Schichten in der Kahnbeinlängsachse erforderlich sind [12].
Abhängig vom morphologischen Erscheinungsbild der Pseudarthrose – resorptive Vorgänge entlang des Frakturspaltes, mehr oder weniger ausgedehnte Zystenbildungen, Abdeckelung der Fragmente – und der Vitalität (Durchblutung) insbesondere des proximalen Fragmentes kommen therapeutisch verschiedene Behandlungsmaßnahmen in Betracht. Allen gemeinsam ist, dass das Kahnbein fixiert wird, wozu meist eine vollständig intraossär liegende Schraube verwendet wird. Die verschiedenen Verfahren unterscheiden sich dadurch, ob eine Knochentransplantation erforderlich ist oder nicht (was die Ausnahme ist) und durch die Art des Knochentransplantates: reine Spongiosa (meist dann aus der Speiche), bikortikaler Beckenkammblock, nicht-vaskularisiertes Transplantat, vaskularisiertes Transplantat, ggf. mit Knorpelanteil. Vaskularisierte Transplantate werden heute bevorzugt von der medialen Femurkondyle gehoben [13]. Bei der Erstoperation einer Kahnbeinpseudarthrose sind sie selten erforderlich. Ist jedoch der proximale Kahnbeinpol so zerstört, dass er ersetzt werden muss, ist die Indikation zu einem freien mikrovaskulär angeschlossen osteochondralen Femurspan gegeben, sofern noch keine arthrotischen Veränderungen vorliegen und die Beweglichkeit des Handgelenkes noch besser ist als durchschnittlich nach einer PRC oder mediokarpalen TA mit Extension/Flexion von 30-0-30°.
Fingerkuppendefektverletzung
Fallbeispiel
Anamnese: Als die 40-jährige Patientin ihr Pferd anbinden wollte, riss sich dieses los und das um den rechten Mittel- und Ringfinger gewickelte Halfter riss ihr Fingerkuppe und -nagel beider Finger ab. Die Patientin war bereits ambulant in einer Klinik mit einem Folienverband versorgt worden und stellte sich am Folgetag zur Einholung einer Zweitmeinung vor. An beiden Fingern lag die Endphalanx frei (Abbildung 9 a, b).
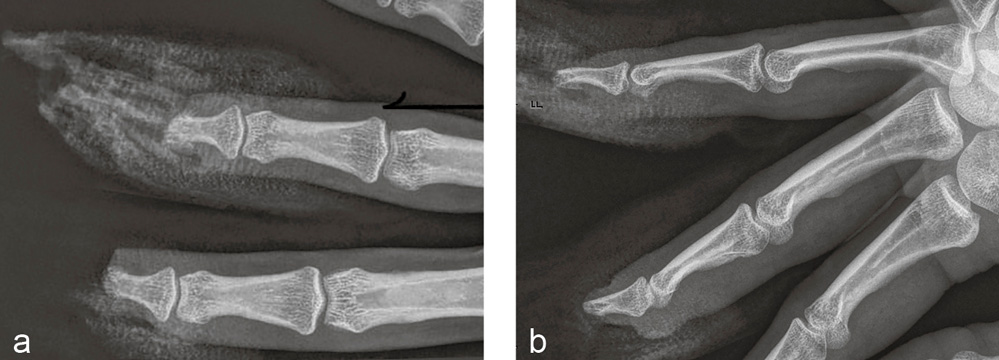
Abbildung 9 a und b: Klinischer Befund bei der Erstvorstellung am Tag nach dem Unfall zur Einholung einer Zweitmeinung. Andernorts war bereits mit einer Folienbehandlung begonnen worden. Proximal der Wunden findet sich eine „Waschfrauenhaut“, typisch für die ersten Behandlungstage. An beiden Fingern liegt die Endphalanx etwas frei (a) und ist der Fingernagel ausgerissen (b).
Diagnostik: Röntgenaufnahme rechter Mittel- und Ringfinger: Verlust des Nagelkranzes an beiden Fingern (Abbildung 10 a, b).
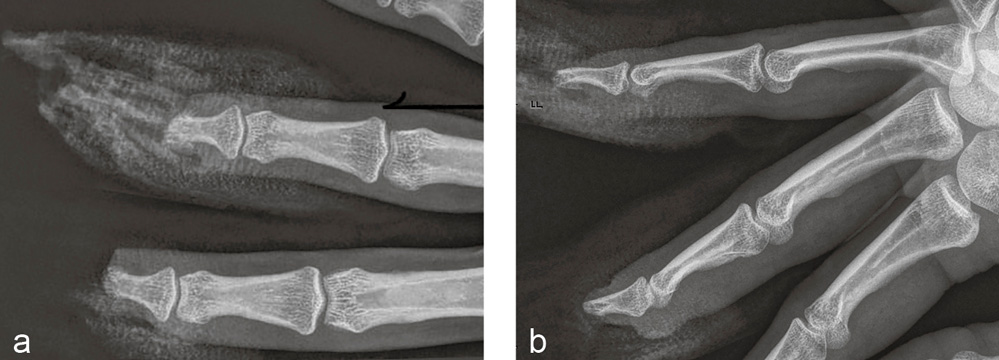
Abbildung 10 a und b: Röntgenaufnahme des dritten und vierten Fingers rechts in zwei Ebenen vom Unfalltag: Verlust des Nagelkranzes an beiden Fingern.
Therapie und Verlauf: Nach Aufklärung über die Behandlungsmöglichkeiten – Stumpfbildung jeweils in Höhe Endgelenk, Folienverbände mit langer Behandlungsdauer bei freiliegendem Knochen, wöchentlichen Verbandswechseln und Geruchsbelästigung – entschied sich die Patientin für die Behandlung mittels Folienverbänden. Nach achtwöchiger Behandlung hatten sich die Fingerbeeren gut regeneriert, die Fingernägel waren bereits wieder gut nachgewachsen, jedoch war die Weichteilbedeckung über der Spitze der Endphalanx sehr dünn (Abbildung 11 a, b). Die Behandlung mittels Folienverbänden wurde beendet und Silikonfingerlinge verordnet, die für weitere vier Wochen getragen wurden. Ein Jahr nach dem Unfall war das ästhetische Erscheinungsbild der Fingerkuppen befriedigend, auch wenn es nicht zur vollständigen Regeneration gekommen war (Abbildung 12 a, b).
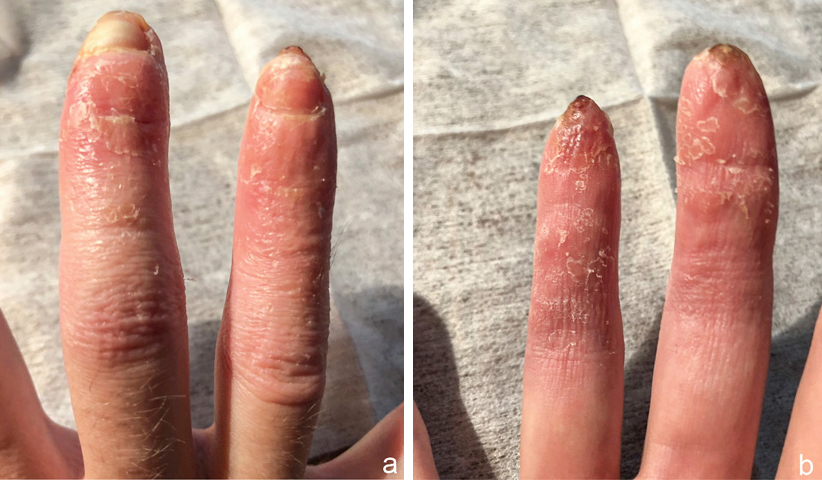
Abbildung 11 a und b: Nach acht Wochen Folienbehandlung sind an beiden Fingern die Nägel bereits gut nachgewachsen (a) und die Weichteile haben sich bereits palmar am Endglied gut regeneriert, allerdings ist die Weichteilbedeckung über der Spitze der Endphalanx noch sehr dünn.

Abbildung 12 a und b: Ein Jahr nach Unfall. Angesichts der Alternative einer Stumpfbildung befriedigendes ästhetisches Erscheinungsbild der verletzten Fingerkuppen, auch wenn sich diese nicht vollständig regeneriert haben.
Beschreibung
Fingerkuppenverletzungen sind mit ca. 39 Prozent die häufigsten Verletzungen im Handbereich. Obwohl es keinen Konsens gibt, wie diese Verletzungen am besten behandelt werden sollen, ist das Ziel der Behandlung klar: Wiederherstellung der Sensibilität, der mechanischen Belastbarkeit sowie des ästhetischen Erscheinungsbilds der Fingerkuppe, Schmerzfreiheit und Erhalt der Länge des verletzten Fingers. Zur Behandlung stehen zahlreiche Verfahren von der sekundären Wundheilung bis hin zu aufwendigen lokalen Lappenplastiken zur Verfügung.
Mennen und Wiese [14] beschrieben 1993 den semi-okklusiven Folienverband als einfache und kostengünstige Behandlungsmethode für Fingerkuppendefektverletzungen. Die Erfahrungen damit sind ausgesprochen gut, kommt es doch selbst bei freiliegendem Knochen oft zu einer vollständigen Regeneration der Fingerbeere mit guter Sensibilität und Wiederkehr der Fingerleisten. Allerdings kommt es als Folge einer generellen Keimbesiedlung der Wunden zum Auftreten eines starken, süßlich-faulen Geruchs.
Bestehen stärkere Blutungen werden diese vor Anlegen des Folienverbandes durch einen lokalen Druckverband und Hochlagerung von Unterarm und Hand gestillt. Wunde und Finger werden mit Ringer- oder Kochsalzlösung gereinigt. Zur Verbesserung der Folienhaftung kann die Haut proximal der Wunde mit Waschbenzin entfettet werden. Bei starker Verschmutzung erfolgt eine Single-Shot-Antibiotikagabe. Zur Anwendung kommen wasser- und bakteriendichte, aber wasserdampfdurchlässige Folien (zum Beispiel Opsite®, Tegaderm® oder Cutifilm®, Größe 8 x 10 cm). Beim Anlegen der Folien muss distal der Fingerkuppe ein Überstand = Reservoir von ca. 1 cm zur Aufnahme des Wundsekretes verbleiben. Proximal sollte die Folie nicht über das Mittelgelenk reichen, um die Beweglichkeit des Mittelgelenks nicht zu beeinträchtigen. Um ein Ablösen der Folie proximal zu verhindern, wird sie dort mit einer adhäsiven Fixierbinde überwickelt. Ohne Komprimierung des Reservoirs an der Fingerkuppe wird bei frischer Verletzung jeweils eine Mullkompresse längs und eine zirkulär aufgelegt. Abschließend wird ein Finger-Schlauchverband angebracht [15].
Bei reinen Weichteilverletzungen dauert die Behandlung 20 bis 30 Tage, bei freiliegendem Knochen mitunter auch zwei Monate. Wöchentlich erfolgt ein Verbandswechsel, wobei weder anhaftende Koageln entfernt, noch Reinigungen der Wundfläche durchgeführt werden. Stoppt die Epithelialisierung und kommt es zu Hypergranulationen des Restdefektes hat sich das gezielte ein-, maximal zweimalige Auftragen von Kortisonsalbe (zum Beispiel Prednicarbat Creme 2,5 mg/g) und die Verordnung eines Silikonfingerlings, der für zwei Wochen zu tragen ist, bewährt.
Mehrere Untersuchungen zeigen, dass selbst bei freiliegendem Knochen der Endphalanx sich die Weichteile nahezu vollständig regenerieren, es zur Rückkehr der Fingerleisten kommt und sich eine nahezu seitengleiche 2-Punkte-Diskrimminierung wiedereinstellt [16].
Das Literaturverzeichnis kann im Internet unter www.bayerisches-aerzteblatt.de (Aktuelles Heft) abgerufen werden.
Die Autoren erklären, dass sie keine finanziellen oder persönlichen Beziehungen zu Dritten haben, deren Interessen vom Manuskript positiv oder negativ betroffen sein könnten.
Das Wichtigste in Kürze
Katzenbissverletzung mit Verdacht auf Fingerendgelenksdefekt und Beugesehnenscheidenentzündung
Katzenbissverletzungen gehen mit einem hohen Infektionsrisiko einher. Die Komplikationsrate steigt mit dem zeitlichen Abstand zwischen Bissverletzung und Behandlungsbeginn. Bei Infektverdacht an der Hand ist auch bei unauffälligen Laborparametern die Revision indiziert.
Kahnbeinpseudarthrose mit Zerstörung des proximalen Kahnbeinpols
Anhaltende Beschwerden nach einer Handgelenksdistorsion sollten abgeklärt werden, da bei der initialen Untersuchung möglicherweise eine Kahnbeinfraktur nicht zu erkennen war oder übersehen wurde und so die Gefahr der Entwicklung einer Pseudarthrose des Kahnbeins und über die Jahre der Arthrose des Handgelenkes besteht. Zur Operationsplanung sind CT-Aufnahmen schräg-sagittal und schräg-koronal in Richtung der Kahnbeinlängsachse erforderlich. Ob ein Knochentransplantat zur Sanierung einer Pseudarthrose erforderlich ist und ggf. welches, hängt von der Morphologie der Pseudarthrose und der Vitalität des proximalen Fragmentes ab.
Fingerkuppendefektverletzung
Fingerkuppendefektverletzungen sind sehr häufig. Selbst bei freiliegendem Knochen kommt es bei Behandlung mittels Folienverbänden zu einer nahezu vollständigen Regeneration der Fingerkuppe einschließlich Rückkehr der Papillarleisten und einer fast seitengleichen 2-Punkte-Diskriminierung. Die Behandlung geht oft mit einer nicht geringen Geruchsbelästigung einher. Bei den wöchentlichen Verbandswechseln sollen anhaftende Koageln nicht entfernt und die Wunde nicht gereinigt werden. Stoppt die Epithelialisierung und kommt es zu Hypergranulation der Restwunde führt die einmalige Anwendung einer kortisonhaltigen Salbe zur vollständigen Abheilung.
Autoren

Professor Dr. Karl-Josef Prommersberger

Privatdozentin Dr. Marion Mühldorfer-Fodor
Klinik für Handchirurgie, Rhön-Klinikum Campus Bad Neustadt, Von Guttenberg-Straße 11, 97616 Bad Neustadt
Teilen:
Das könnte Sie auch interessieren:







