Drei Highlights aus der Kinder- und Jugendmedizin – Patientenzentrierte und altersgerechte Medizin für kranke Kinder und Jugendliche
 Kinder- und Jugendmedizin
Kinder- und Jugendmedizin
„Man muss den Erwachsenen als Erwachsenen und das Kind als Kind betrachten“ – Jean-Jacques Rousseau plädierte in seinem Bildungsroman „Émile ou de l´éducation“ dafür, die Kindheit als eigenständige Lebensphase anzusehen [1]. Die Kinderheilkunde und Jugendmedizin konnte sich erst etablieren, als auch die Medizin erkannte, dass Kinder keine kleinen Erwachsenen sind –gleichzeitig adaptierte die Kindermedizin seit ihren Ursprüngen Anfang des 19. Jahrhunderts naturwissenschaftliche Methoden zur Erforschung von Kinderkrankheiten. In weniger als zwei Jahrhunderten konnte so die Kindersterblichkeit von ca. 33 Prozent auf ca. 0,3 Prozent gesenkt werden [2]. Auch wenn die Kindersterblichkeit insbesondere im globalen Vergleich einen etablierten Qualitätsindikator der medizinischen Versorgung darstellt, wäre es gefährlich, wenn wir uns angesichts dieser Fortschritte zufrieden zurücklehnen würden. Sowohl der bayerische Kindergesundheitsbericht aus dem Jahr 2015 [3] als auch die repräsentativen Daten des Robert Koch-Instituts [4] stellen zwar fest, dass die meisten Kinder- und Jugendlichen-Patienten in Bayern und Deutschland sich guter bis sehr guter Gesundheit erfreuen, doch es gibt Gruppen von Patienten, die unserer besonderen Fürsorge bedürfen (Abbildung 1). Einerseits stellen uns Kinder mit chronischen, komplexen, seltenen Erkrankungen vor große Herausforderungen, andererseits muss die Medizin darauf reagieren, dass immer mehr Kinder an Erkrankungen leiden, die mit veränderten Lebensbedingungen assoziiert sind.
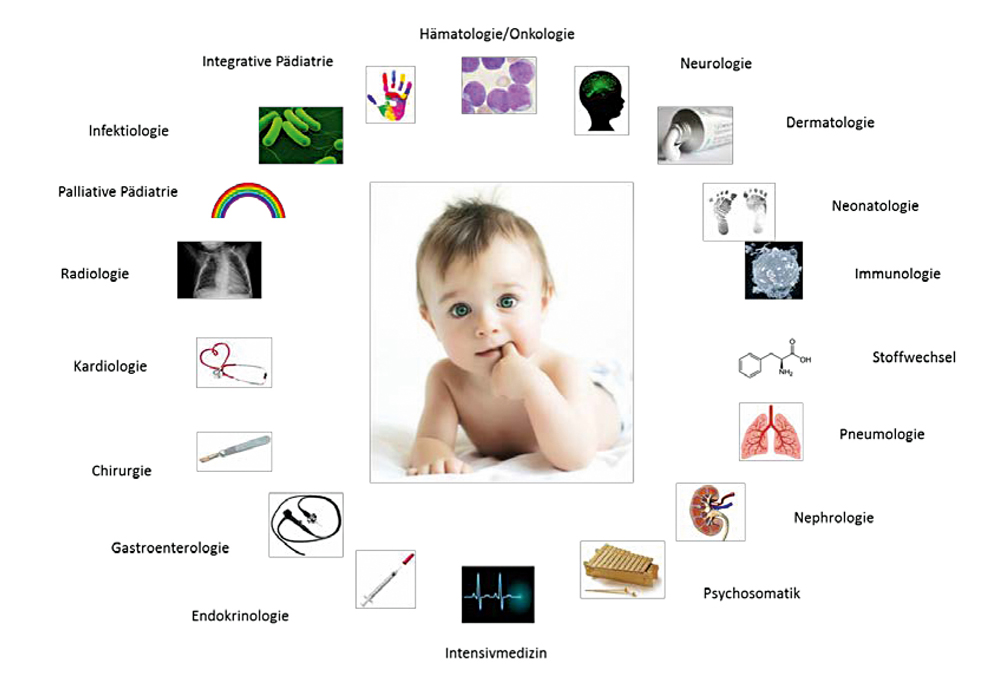
Abbildung 1: Interdisziplinäre und patientenzentrierte Medizin für Kinder mit akuten und chronischen Erkrankungen.
Allerdings verschärfen sich seit der Reform der Krankenhausfinanzierung und der Einführung des Fallpauschalensystems deutschlandweit die Bedingungen für eine hochwertige, umfassende und kindgerechte Medizin [5, 6]. Die Kindermedizin ist die große Verliererin in einem Medizinsystem, welches sich mehr und mehr an Prinzipien der Effizienz- und Profitabilitätssteigerung orientiert und dabei die Sorge um den Patienten aus den Augen zu verlieren droht. Drei Kasuistiken sollen einerseits einen Einblick in die moderne Pädiatrie geben, dem interessierten Leser darstellen, was „kindgerechte Medizin” bedeutet, andererseits aber auch auf zunehmende Defizite eingehen, die dokumentieren, wie schwierig es heutzutage ist, Kinder mit lebensbedrohlichen, chronischen, seltenen Erkrankungen zu betreuen.
Kasuistik 1
Lara*, drei Jahre, Diabetes mellitus Typ 1 und Anpassungsstörung – Psychosomatische Pädiatrie im Sinne eines biopsychosozialen Krankheitsverständnisses
Lara ist drei Jahre alt, seit mehreren Wochen weint sie immer wieder, nichts macht ihr Spaß, sie trinkt literweise Wasser, muss ständig auf die Toilette gehen und ist sehr dünn geworden. Die Eltern bringen ihre Tochter ins Kinderspital. Der Blutzuckerwert liegt bei 693 mg/dl (im Serum). Die Diagnose Diabetes mellitus Typ 1 wird gestellt. Lara ist eine von mehr als 31.000 Kindern und Jugendlichen in Deutschland, die an Typ-1-Diabetes erkrankt sind. Die Autoimmunkrankheit Typ-1-Diabetes manifestiert sich in den meisten Fällen im Kindes- und Jugendalter, die jährliche Neuerkrankungsrate steigt aus bislang nicht geklärten Ursachen deutlich an. Durch die intensivierte Insulintherapie können Lebensqualität und Lebenserwartung der Kinder und Jugendlichen deutlich verbessert werden, dazu ist aber eine zeitlich und psychisch anspruchsvolle kontinuierliche Selbstbehandlung notwendig. Eine gute Selbstbehandlung gelingt nur, wenn das Kind in einem guten, unterstützenden Umfeld eingebettet ist. Psychosoziale Faktoren wie zum Beispiel die emotionale Stabilität aller Familienmitglieder sind dafür eine wichtige Voraussetzung. Bei Lara müssen vor und nach den Mahlzeiten Glucosewerte im Serum bestimmt werden, eine subkutane Insulintherapie beginnt. Mutter und Vater lernen, die Kohlenhydratbestandteile von Laras Ernährung in Broteinheiten umzurechnen und daraus die notwendige Insulinmenge abzuleiten. Lara soll bald eine Insulinpumpe erhalten, die eine kontinuierliche Insulinabgabe ermöglicht. Doch Lara wehrt sich gegen die Behandlung. Sie möchte essen, wann und was sie will – ihre ältere Schwester darf das schließlich auch. Und wenn die Krankenschwester kommt, um den Blutzucker zu messen, klammert sie sich an ihre Mutter, versteckt sich unter dem Bett, schreit laut und schlägt mit Armen und Beinen um sich. Die Eltern schaffen es nicht, Lara in diesen Situationen zu beruhigen. Nach einigen Tagen sitzt sie immer öfter in der Zimmerecke und verweigert alles, sie will auch nicht mehr spielen. Ihre Eltern sind verzweifelt. Sie wissen, dass Lara die Insulintherapie zum Leben braucht, aber sie möchten auch die Angst und den Schmerz ihrer Tochter gerne lindern. Im Rahmen einer umfassenden und ganzheitlichen Betreuung spielt die Hilfe des psychosomatischen Liaisondienstes eine wichtige Rolle. Eine psychologisch geschulte Mitarbeiterin nimmt sich die Zeit, mit Lara zu spielen, sie spricht mit ihren Eltern und bekommt so einen Einblick in die Lebenssituation der Familie. Lara ist das zweite Kind der Eltern. Bisher verlief ihre Entwicklung ganz normal, vor kurzem hat sie in den Kindergarten gewechselt. Ihr Vater ist oft auf Dienstreisen und kann daher seine Frau und die Tochter nicht immer unterstützen. Die Mutter arbeitet halbtags im Büro und kümmert sich neben ihrer Familie auch um die kranke Schwiegermutter, die an Diabetes und schweren Folgeerkrankungen leidet: Der linke Fuß ist amputiert, sie sieht nur noch wenig. Laras Mutter weint im Gespräch mit der Konsilmitarbeiterin. Wie soll sie das alles schaffen – die Versorgung ihrer Tochter und der Schwiegermutter, den Haushalt, die Arbeit? Die Mutter fühlt sich überfordert, sie schläft nachts kaum mehr und denkt immer wieder darüber nach, wie sie ihre Tochter vor der Krankheit hätte schützen können. Der Vater wirkt blass und überarbeitet. Er nimmt kurzfristig einige Tage Urlaub, um bei seiner Tochter im Krankenhaus zu sein. Dies entlastet die Situation kurzfristig, aber für die Zukunft müssen andere Lösungen gefunden werden. In einer Studie wurde nachgewiesen, dass die Hälfte bis zu zwei Drittel der Mütter von neu an Diabetes erkrankten Kindern und Jugendlichen eine depressive Anpassungsstörung aufweisen. Und auch viele Kinder entwickeln infolge des Klinikaufenthaltes und der emotionalen Anspannung in der Familie eine Anpassungsstörung. Die lebenslange Behandlung einer chronischen Erkrankung stellt für den betroffenen Patienten selbst, aber auch für die ganze Familie eine zusätzliche Lebensaufgabe dar, die emotional bewältigt werden muss – mit allen Sorgen und Ängsten, Wut, Verzweiflung und Trauer. Auch die Auseinandersetzung mit dem Risiko schwerwiegender Folgeerkrankungen wie Herzinfarkt, Niereninsuffizienz und Blindheit führt zu großen emotionalen Belastungen. Es gilt inzwischen als gesichert, dass die seelische Gesundheit von Diabetes-Kindern und ihren Eltern einen weitreichenden Einfluss auf die Stoffwechseleinstellung hat. Im therapeutischen Spiel zeigt Lara ihre Ängste und Sorgen, aber auch was ihr Spaß macht. Nun hat auch ihr Teddybär Diabetes bekommen und sie muss ihn täglich versorgen, damit es ihm gut geht. In den psychotherapeutischen Gesprächen mit den Eltern können Ängste abgebaut werden, neue Wege erschließen sich. Patientin und Eltern merken, dass ihre Ängste und Sorgen ernst genommen werden, dass „bei Licht betrachtet“ manche Sorgen kleiner werden und sich neue Lösungswege finden. Nach drei Wochen geht es Lara besser. Sie spielt wieder öfter und lacht auch wieder, macht bei den Blutzuckermessungen besser mit, und hat wieder an Gewicht zugenommen. So gelingt es den Eltern in angespannten Situationen auch wieder besser, auf die Ängste ihrer Tochter einzugehen und diese zu beruhigen. Durch die regelmäßigen psychotherapeutischen Gespräche mit der Konsilmitarbeiterin der Psychosomatik konnten sich die Eltern mit ihren Ängsten, Schuldgefühlen und negativen Gedanken auseinandersetzen und zu einer reflektierten und positiveren Lebenseinstellung mit der Erkrankung finden. Diese Kasuistik zeigt, wie wichtig eine umfassende Sorge um kranke Kinder ist. Die Pathophysiologie des Diabetes mellitus beruht auf einer T-Zell-vermittelten Destruktion der Beta-Zellen im Pankreas. Die zellulären und molekularen Mechanismen dieser Erkrankung werden aktiv erforscht – doch Diabetes mellitus bei Kindern lässt sich nicht darauf reduzieren, dass die immunologische Toleranz gestört ist. Laras Beispiel zeigt, dass psychosoziale Faktoren von enormer Bedeutung sind (Abbildung 2). Leider werden sie in einem Gesundheitssystem, welches einer Apparatemedizin verpflichtet ist, immer öfter ausgeblendet. Jedes kranke Kind mit Anpassungsstörungen und anderen seelischen Nöten sollte die Möglichkeit erhalten, von fachkundigen Experten betreut zu werden. Doch es gibt kaum noch Psychologinnen und Psychologen – lediglich in den Disziplinen Onkologie und Neonatologie sowie in der Transplantationsmedizin sieht der G-BA die Notwendigkeit, Psychologenstellen zu finanzieren. Um allen kranken Kindern im Dr. von Haunerschen Kinderspital eine ganzheitliche Betreuung zu gewähren, wird der psychosomatische Liaisondienst über Spendengelder finanziert.
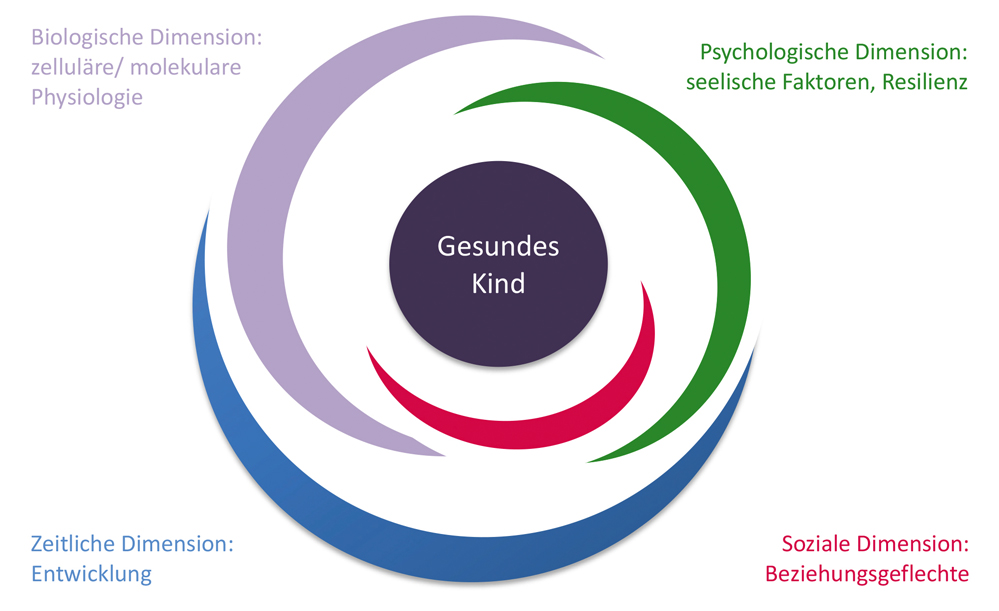
Abbildung 2: Konstitutive Dimensionen der Kindergesundheit.
Kasuistik 2
Sarah*, drei Jahre, pulmonale Alveolarproteinose – Kurative Therapieoption dank genomischer Medizin
Bereits wenige Wochen nach Geburt entwickelt Sarah hohes Fieber und rezidivierende Atemwegsinfektionen einschließlich Pneumonien. Bei zunehmendem Sauerstoffbedarf wird in Sarahs heimatnaher Universitätskinderklinik mittels radiologischer Bildgebung, offener Lungenbiopsie und histopathologischer Begutachtung bald die Diagnose einer pulmonalen Alveolarproteinose gestellt. Angesichts einer kontinuierlichen Verschlechterung ihres klinischen Zustandes – Sarahs O2-Bedarf stieg auf sieben l/min – wenden sich die Eltern an das Dr. von Haunersche Kinderspital. Die Diagnose wird bestätigt und die Indikation zu einer Ganzlungen-Lavagetherapie wird gestellt (Abbildung 2). Durch die über viele Stunden gehende intensive Lungenspülung in Intubationsnarkose wird erreicht, dass der für die pulmonale Alveolarproteinose typische Funktionsdefekt der Alveolarmakrophagen, die fehlende Beseitigung von Surfactant aus dem Alveolarraum, zumindest partiell kompensiert wird. Die bei Sarah monatlich notwendigen intensivmedizinischen Therapiemaßnahmen erfordern einen mehrtägigen stationären Aufenthalt. Sie bringen eine vorübergehende Erleichterung, können die Erkrankung aber nicht heilen. Aufgrund des erheblichen Sauerstoffbedarfs und des für ein Kleinkind typischen Betreuungsbedarfs ist die Anfahrt über viele hundert Kilometer nicht durch Sarahs Mutter im privaten PKW zu leisten und erfolgt über die freiwillige Feuerwehr aus Sarahs Heimatgemeinde. Sarahs Vater betreut in dieser Zeit ihren älteren Bruder und kümmert sich um das Einkommen der Familie. Die pulmonale Alveolarproteinose (PAP) ist durch eine Füllung des Alveolarraums mit amorphem, lipidreichem Material, Surfactant, gekennzeichnet (Abbildung 3). Der Erkrankung liegt eine Störung des Surfactant-Metabolismus zugrunde. Bei erwachsenen Patienten ist eine PAP meist durch Autoantikörper gegen das Zytokin GM-CSF bedingt, bei Kindern finden sich Mutationen im Gen des GM-CSF-Rezeptors.
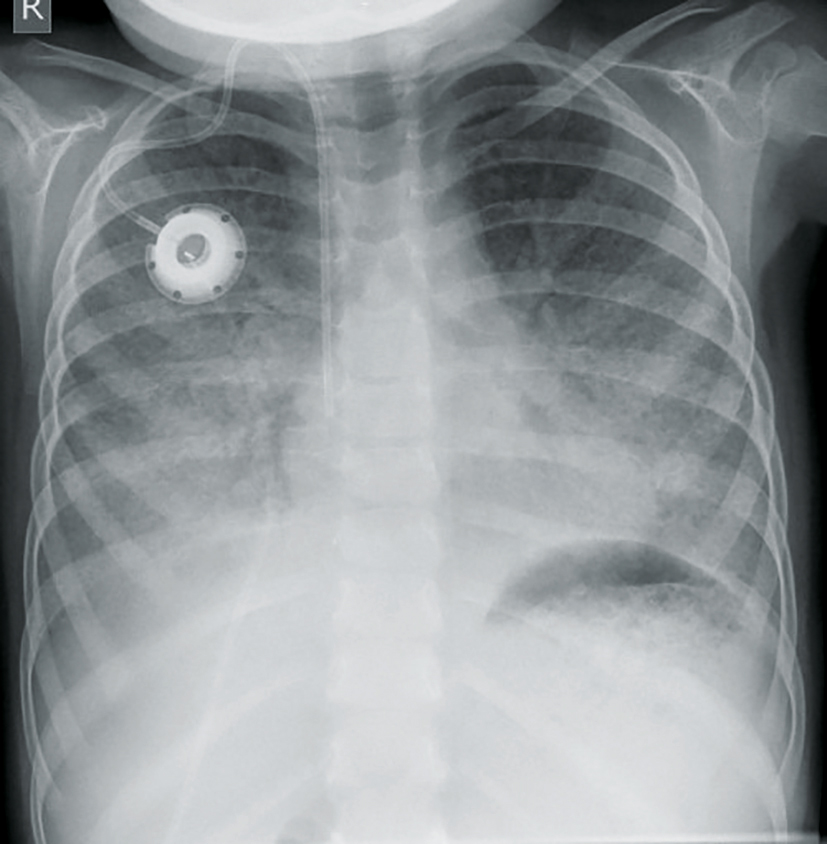
Abbildung 3: Röntgen-Thorax-Aufnahme bei pulmonaler Alveolarproteinose (PAP), einer Füllung der Alveolen mit Surfactant.
Trotz umfassender Abklärung aller bekannten Ursachen der kindlichen und adulten Alveolarproteinose bleibt Sarahs Erkrankung zunächst unverstanden. Verringerte Serumspiegel von Immunglobulin (Ig) G und IgA weisen allerdings darauf hin, dass ihre humorale Immunität gestört ist. Über 333 primäre Immundefekte sind aktuell bekannt [7], aber bei Sarah konnte keine dieser Krankheitsentitäten bestätigt werden. In den Care-for-Rare-Laboratorien des Dr. von Haunerschen Kinderspitals wird ein interdisziplinäres Forschungsprojekt initiiert, um der Ursache von Sarahs Erkrankung auf die Spur zu kommen. Sarahs Monozyten – aus denen die Alveolarmakrophagen hervorgehen – und Sarahs B-Zellen – die Quelle der Serumantikörper – zeigen nach Aktivierung Zeichen einer erhöhten Apoptose. Offensichtlich können beide Zelltypen nicht zu reifen und funktionstüchtigen Effektorzellen differenzieren. Eine genomweite Untersuchung von Sarah und ihren Eltern zeigt parallel dazu, dass Sarah eine de novo Mutation in einem Gen aufweist, dessen Genprodukt virale RNA erkennt und damit eine wichtige Funktion in der angeborenen Immunantwort aufweist. Noch ist die Pathophysiologie von Sarahs Erkrankung nicht im Detail verstanden, doch bereits jetzt ist klar, dass sie durch eine Dysfunktion ihrer Immunzellen verursacht wird und damit im Prinzip durch die Transplantation eines gesunden Blut- und Immunsystems heilbar ist. Da Sarah keinen HLA-identen Familienspender hat, wird eine Fremdspendersuche eingeleitet. Sarahs Eltern hoffen und bangen – mit der allogenen Stammzelltransplantation ist erstmals die Chance auf eine wirkliche Heilung gegeben, doch die Therapie ist nicht ohne Nebenwirkungen. Wie so oft, ist auch diese Therapieentscheidung mit ethischen Dilemmata verbunden. Dennoch ist die Familie bereit, diesen Weg zu gehen. Sie wollen ihre Tochter nicht aufgeben, auch der Zustand des familiären „Aneinander-vorbei-Funktionierens“ belastet alle vier Familienmitglieder sehr. Die interdisziplinäre klinische Forschung am Haunerschen Kinderspital, in Zusammenarbeit mit nationalen und internationalen Netzwerken, hat Sarah und ihrer Familie Hoffnung auf Heilung geschenkt. Diese Kasuistik zeigt, wie eine moderne systembiologisch orientierte klinische Medizin Patienten mit unheilbaren Erkrankungen plötzlich neue Therapieoptionen eröffnen kann. Nur durch genomweite Untersuchungen und weitere funktionelle Analysen zur Validierung neuer Signalwege können die Grenzen der klinischen Medizin Schritt für Schritt im Interesse kranker Kinder erweitert werden. Die Kosten für diese Untersuchungen werden weder durch das Sozialversicherungssystem gedeckt, noch sind sie durch konventionelle Forschungsprojekte abzubilden. Um Kindern wie Sarah zu helfen, sind vielmehr Spendengelder nötig. Die Care-for-Rare Foundation unterstützt ein weltweites Netzwerk von Ärzten und Wissenschaftlern und setzt sich dafür ein, dass kein Kind leiden oder gar früh sterben sollte, nur weil sich niemand für seine seltene Erkrankung interessiert (Kasten).

Trotz großer interdisziplinärer Anstrengungen ist es nicht immer möglich, allen kranken Kindern mit seltenen Erkrankungen eine Chance auf Heilung zu ermöglichen. Viele Kinder mit chronischen und komplexen Erkrankungen werden umfassend und interdisziplinär betreut, ohne dass die Ursachen ihrer Erkrankungen erkannt sind. Wenn diese Kinder erwachsen werden, stellen sich neue Herausforderungen für eine gute „Transition“, wie das dritte Fallbeispiel zeigt.
Kasuistik 3
Judith*, 17 Jahre Systemerkrankung unklarer Genese. Betreuung durch verschiedene pädiatrische Subdisziplinen und Kinderchirurgie, Transition in die Erwachsenenmedizin.
Judith wurde mit 17 Jahren zum ersten Mal im Haunerschen Kinderspital vorgestellt. Sie sah eher aus wie eine Neun- bis Zehnjährige. Bei einer Länge von 132 cm wog sie 28 kg und war bei einem BMI von 15,6 stark untergewichtig. Was war ihre Geschichte? Judith wuchs in Rumänien als Einzelkind auf. Mit drei Jahren erkrankte sie mit starken Bauchschmerzen, Erbrechen und chronischem Durchfall. Sie gedieh nicht mehr und verbrachte viele Wochen im Krankenhaus. Bei einem Verwandtenbesuch in Bayern im Alter von sieben Jahren wurde sie wegen rezidivierender Invaginationen akut stationär aufgenommen. Eine schwere ulzerierende Dünndarmerkrankung mit Eiweißverlust war die Ursache (Tabelle). Verschiedene Immunsuppressiva waren ohne Wirkung, letztlich halfen nur Glukokortikoide mit wiederholten Albumin- und Immunglobulin-Infusionen ihren Zustand für sie erträglich zu halten. Als sie mit 17,5 Jahren im Dr. von Haunerschen Kinderspital aufgenommen wurde, bestanden als Folge der Mangelernährung und jahrelanger Steroidgaben schwerste osteoporotische Wirbelkörperfrakturen fast aller Wirbelkörper von BWK1 – L4 mit ausgeprägter Kyphose. Die schweren entzündlichen Dünndarmveränderungen mit venöser Malformation und Lymphangiomatose hatten zu Stenosen im Jejunum geführt (Abbildung 4) und machten eine enterale Ernährung unmöglich.
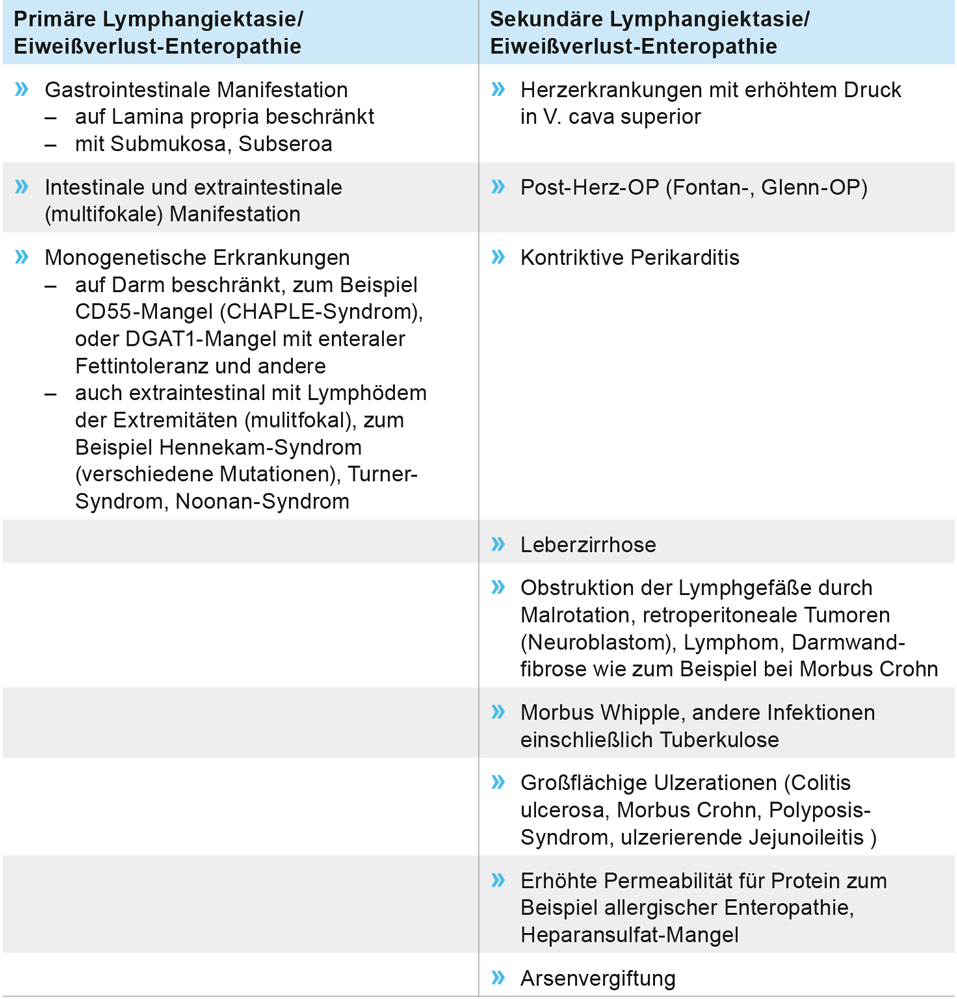
Tabelle: Differenzialdiagnosen bei eiweißverlierender Enteropathie mit oder ohne intestinaler Lymphangiektasie im Kindesalter.
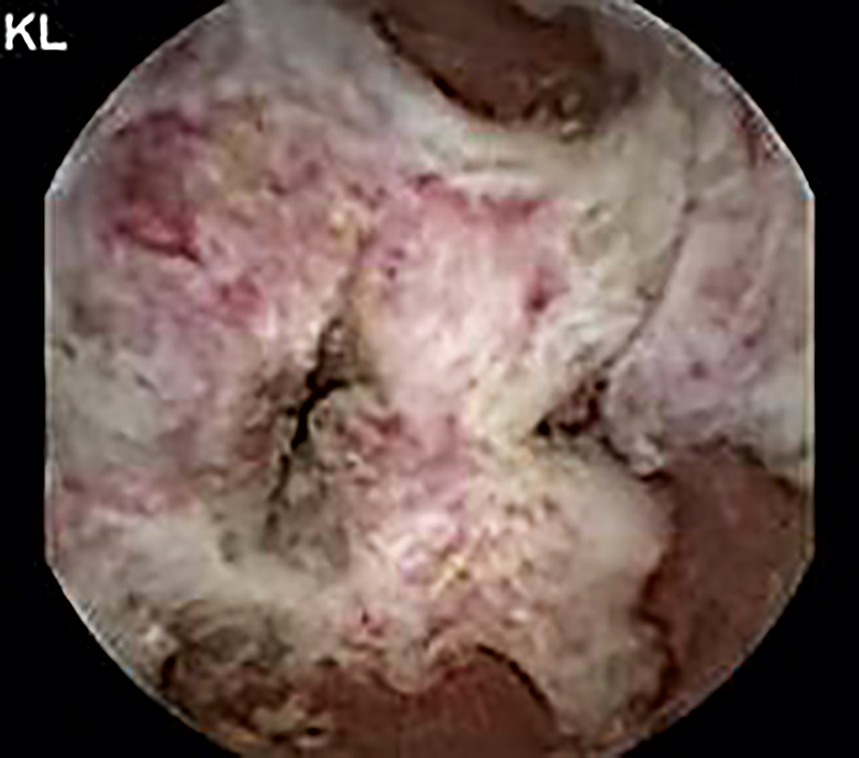
Abbildung 4: Videokapselendoskopie von den Dünndarmveränderungen mit ausgeprägter Lymphangiektasie und Verlegung des Lumen.
Die medizinischen und psychosozialen Herausforderungen waren immens. Die dringend notwendige heimparenterale Ernährung war in Rumänien nicht durchführbar. Die gut ausgebildeten Eltern gaben ihre Arbeit in ihrem Heimatland auf, lernten Deutsch und zogen nach Bayern, damit die ambulante und stationäre Behandlung im Haunerschen Kinderspital durch das multidisziplinäre Team erfolgen konnte. Involviert waren unter anderem Spezialisten aus der Gastroenterologie, Kinderchirurgie, Intensivmedizin, Endokrinologie, Pneumologie, Kardiologie, Genetik, Radiologie und der Gerinnung mit intensiver Betreuung durch Sozialarbeiter, Psychologen, Physiotherapeuten und Ernährungsfachkräften. Die kommenden Monate waren geprägt durch zahlreiche Operationen am Darm, begleitet von lebensbedrohlichen Komplikationen wie spontanen rezidivierenden Darmperforationen, massiven Blutungen aus den Gefäßfehlbildungen, bis hin zum abdominellen Kompartmentsyndrom mit Herz-Kreislauf-Insuffizienz. Das psychosoziale Team begleitete das Mädchen während des wochenlangen Aufenthaltes auf der Intensivstation und danach sowie dessen Eltern, die immer wieder um das Leben ihrer Tochter bangen mussten. Alle freuten sich an Judiths kleinen und großen Fortschritten: Verlegung nach zehn Wochen Intensiv- auf eine Normalstation, ihren ersten Schritten nach Monaten des Liegens, ihrer Entlassung nach Hause und später der Entfernung des zentralen Katheters, als durch Erlangung der Darmadaptation eine parenterale Ernährung überflüssig wurde. Eine Therapie mit Biphosphonaten stabilisierte die Knochen, sodass Judith sich jetzt eines schmerzfreien und aktiven Lebens erfreut. Sie absolvierte ihr Abitur auf dem Gymnasium an ihrem bayerischen Wohnort und hat mit dem Studium begonnen. Seit ihrer ersten Vorstellung im Haunerschen Kinderspital hat Judith trotz der schweren Krankheit noch 13 Zentimeter an Körperlänge dazugewonnen. Bis sie ausgewachsen ist, erfolgt die medizinische Betreuung durch ein Team von Pädiatern und Internisten im Rahmen unseres Transitionsprogramms für chronisch kranke Jugendliche und junge Erwachsene. Dieses Programm konnte durch eine Anschubfinanzierung der Aktion „Sternstunden“ (Benefizaktion des Bayerischen Rundfunks) angestoßen werden. Leider gibt es keinerlei finanzielle Kompensation durch die Krankenkassen für diese „Doppelbetreuung“ in der Transitionsambulanz. Diese Kasuistik zeigt, dass eine chronische Erkrankung mit Malnutrition zu einer schweren Beeinträchtigung der körperlichen Entwicklung mit verzögertem Wachstum und Pubertätsentwicklung führen kann. Besonders unter Migranten sehen wir Kinder und Jugendliche wie Judith mit schlecht behandelten chronischen Erkrankungen und ihren Komplikationen. Diese jungen Menschen bedürfen zum Teil noch lange über das 18. Lebensjahr hinaus der pädiatrischen Expertise bezüglich Wachstum, Pubertäts- und Knochenentwicklung. Weder ist die Transition in die Strukturen der Erwachsenenmedizin integriert, noch wird die dringend notwendige psychosoziale und interdisziplinäre Betreuung der oft schwer belasteten jungen Menschen im System refinanziert – das stellt betreuende Ärztinnen und Ärzte, die ihre Patienten gut versorgen wollen, vor enorme Herausforderungen.
Fazit
Die Medizin ist immer auch ein Spiegel der Gesellschaft – Kinder und Jugendliche haben in einem Medizinsystem, welches Kinder strukturell benachteiligt, in einer Gesellschaft, in der Kinder oft als Last empfunden werden, nicht die besten Karten. Als Ärztinnen und Ärzte müssen wir uns dafür einsetzen, dass die Würde unserer Patienten immer respektiert wird. Wenn unsere Gesellschaft eine gute Zukunft haben will, so muss sie sich mehr um das Schicksal ihrer Kinder kümmern. Auch die UN-Kinderrechtskonvention, die von fast allen Staaten der Erde ratifiziert und damit in nationales Recht übersetzt wurde, sieht vor, dass bei allen Maßnahmen, die Kinder betreffen, das Wohl der Kinder vorrangig, und nicht nachrangig, zu berücksichtigen ist. Nelson Mandela hat dieses Postulat in seine Worte gefasst, als er darauf hinwies, dass sich die Seele einer Gesellschaft darin zeige, wie sie mit ihren Kindern umgeht. Als Ärztinnen und Ärzte sollten wir alle das Schicksal unserer Kinder im Blick haben.
* Die Namen der kranken Kinder wurden zum Teil pseudonymisiert.
Das Literaturverzeichnis kann im Internet unter www.bayerisches-ärzteblatt.de (Aktuelles Heft) abgerufen werden.
Die Autoren erklären, dass sie keine finanziellen oder persönlichen Beziehungen zu Dritten haben, deren Interessen vom Manuskript positiv oder negativ betroffen sein könnten.
Autoren

Professorin Dr. Sibylle Koletzko

Dr. Dipl.-Ing. (FH) Ursula Baum

Professor Dr. Dr. Christoph Klein
Klinik und Poliklinik für Kinderheilkunde und Jugendmedizin, Dr. von Haunersches Kinderspital, Universitätsklinikum, LMU München, Lindwurmstraße 4, 80337 München
Korrespondenzadresse:
Professor Dr. Dr. Christoph Klein, Direktor der Klinik und Poliklinik für Kinderheilkunde und Jugendmedizin, Dr. von Haunersches Kinderspital, Klinikum der LMU München, Lindwurmstraße 4, 80337 München, Tel. 089 4400-57700, Fax 089 4400-57703, E-Mail: christoph.klein(at)med.uni-muenchen.de
Teilen:
Das könnte Sie auch interessieren: