Aktualisierte S3-Leitlinie: Diagnostik und Therapie des Morbus Crohn
 Morbus Crohn
Morbus Crohn
Im Median dauert es in Deutschland 13 Monate [1] von Beginn der Symptome bis zur Diagnose eines Morbus Crohn, einer wichtigen chronisch-entzündlichen Darmerkrankung, die zu Diarrhoen, Bauchschmerzen, Fisteln, Darmstenosen und Colitis-assoziiertem Krebs führen kann.
Aktuell wird von 80.000 bis 160.000 Erkrankten in Deutschland [2, 3] ausgegangen, darunter befinden sich zahlreiche Betroffene mit komplikationsreichen Verlaufsformen. Bei einem Maximum der altersspezifischen Inzidenz im dritten Lebensjahrzehnt [4] liegt der Erkrankungsbeginn der meisten Betroffenen in der Phase ihrer Berufsausbildung oder Berufstätigkeit. Daraus erklärt sich, dass 64 Prozent der krankheitsspezifischen Kosten in Höhe von zwei bis drei Milliarden Euro pro Jahr in Deutschland auf die indirekten Kosten (unter anderem Arbeitsausfälle) entfallen [5].
Die „Aktualisierte S3-Leitlinie: Diagnostik und Therapie des Morbus Crohn“ 2014 soll ebenso der Fort- wie der Weiterbildung dienen. In themenspezifischen Arbeitsgruppen erfolgte nach einer systematischen Literaturrecherche von April 2007 bis Mai 2012 die Erstellung von Empfehlungen. Die Basis bildeten hierbei die Leitlinien zur Diagnostik und Therapie des Morbus Crohn der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS) und die Leitlinie der European Crohn‘s and Colitis Organisation (ECCO). Das Gesamtmanuskript wurde im nicht-anonymen Peer-Review-Verfahren begutachtet und den beteiligten Fachgesellschaften zur Stellungnahme und Modifikation vorgelegt. Nachfolgend werden die wesentlichen Inhalte in Kurzform dargestellt.
Empfehlungsgrade
Diese aktualisierte S3-Leitlinie unterscheidet verschiedene Empfehlungsstärken mit Hilfe der Formulierungen „soll“, „sollte“, „kann“, „sollte eher nicht“ und „soll nicht“, zudem werden Pfeilsymbole verwendet. Der Empfehlungsgrad richtet sich in der Regel nach der Qualität der zugrunde liegenden Evidenz.
Starke Empfehlungen auf der Basis sehr schwacher Evidenz (Evidenzgrad D) werden als „klinischer Konsensuspunkt“ gekennzeichnet.
Diagnostik des Morbus Crohn
Die Diagnose eines Morbus Crohn soll in der Zusammenschau von Klinik, Verlauf, Endoskopie, Histologie, Bildgebung und Laborchemie gestellt werden (Klinischer Konsenspunkt; KKP, starker Konsens). Besondere Bedeutung kommt hier einer ausführlichen Anamnese in Bezug auf Symptomatik, Nahrungsmittelunverträglichkeiten, Medikamenteneinnahme, Reisetätigkeit und bekannte Risikofaktoren wie Raucheranamnese, Familienanamnese bezüglich chronisch-entzündlicher Darmerkrankungen (CED) und zurückliegende infektiöse Gastroenteritiden zu (↑↑).
Laborchemie
Die Leitlinie empfiehlt eine initiale laborchemische Basisdiagnostik, die Entzündungsparameter, den Eisenstatus, Nierenfunktion, Trans-aminasen und Cholestaseparameter umfassen sollte (↑↑). Chronische Entzündungen werden am ehesten in Form einer Anämie und Thrombozytose sichtbar. Bei dem Verdacht auf oder bei bekannten Resorptionsstörungen (zum Beispiel nach Resektionsoperationen) sollte auch auf Mangelerscheinungen gescreent werden (zum Beispiel Zink, Eisen, 25-OH-Vitamin D, Vitamin B12) [6, 7].
Fäkale Entzündungsparameter
Fäkale Entzündungsparameter (zum Beispiel Calprotectin und Lactoferrin) können eine Sensitivität von bis zu 93 Prozent und eine Spezifität von bis zu 96 Prozent [8] für die Diagnose einer CED haben. Diese Parameter können zusammen mit dem Serum-CRP auch zur Verlaufsbeurteilung oder bei Verdacht auf ein Rezidiv eingesetzt werden (↑), wobei eine Erhöhung des fäkalen Calprotectins auch bei gastrointestinalen Infektionen, Immundefizienz, Nahrungsmittelallergien und Zöliakie auftritt [8].
Infektionsdiagnostik
Bei Stellung der Diagnose Morbus Crohn ist zudem eine Stuhltestung auf pathogene Keime inklusive Clostridium difficile empfohlen (↑↑), eine positive risikoassoziierte Reiseanamnese erfordert zusätzliche Stuhluntersuchungen (↑, zum Beispiel Lamblientestung nach Indienreise bei entsprechender Symptomatik). Eine Stuhluntersuchung auf Clostridium difficile sollte zudem bei einem schweren akuten Schub oder einem therapierefraktären Verlauf erfolgen. Gleiches gilt für eine Untersuchung auf das Zytomegalievirus (CMV; ↑↑), wobei erst multiple intranukleäre Einschlusskörperchen in der histopathologischen Untersuchung beweisend für eine klinisch signifikante CMV-Infektion sind [9].
Bildgebung, Endoskopie und Pathologie
Im Rahmen der Diagnosestellung wird die hochauflösende transabdominelle Sonografie empfohlen (↑↑). Entzündete Dünn- und Dickdarmsegmente können unter zusätzlicher Zuhilfenahme von Kontrastmitteln (CEUS) mit Sensitivitäten und Spezifitäten von > 90 Prozent identifiziert werden [10], ebenso können Stenosen dargestellt werden [11, 12, 13]. Zur Diagnostik von Abszessen und Fisteln soll entweder der hochauflösende Ultraschall (fünf bis sieben MHz) oder die MRT-Untersuchung eingesetzt werden (↑↑) [12, 13].
Zur Identifizierung des vollständigen Befallsmusters sollte eine Ileokoloskopie mit Stufenbiopsie-Entnahme aus Dünn- und Dickdarm (↑↑) sowie eine Ösophagogastroduodenoskopie (KKP, starker Konsens) und ein Dünndarm-MRT (↑) durchgeführt werden (Abbildungen 1 und 2). Die Daten zur Häufigkeit eines Befalls des oberen Gastrointestinaltrakts bei Morbus Crohn variieren je nach Quelle stark und liegen zwischen 0,3 und 16 Prozent [14].
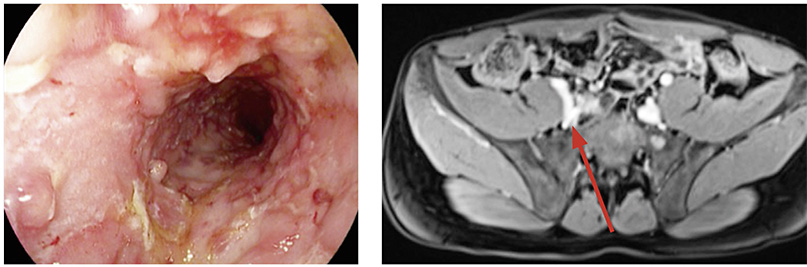
Abbildung links: 32-jähriger Patient mit Erstdiagnose Morbus Crohn 1990, Zustand nach Resektion Ileozökalregion, Colon ascendens und Colon transversum bei blind retroperitoneal endender Fistel 2011, ausgeprägte Entzündungsaktivität im neoterminalen Ileum unter Therapie mit Azathioprin.
Abbildung rechts: 30-jähriger Patient mit Morbus Crohn (ED 2000) und isoliertem Dünndarmbefall – langstreckige entzündliche Stenose (Pfeil) im Mittelbauch.
Präsentieren sich in der Initialdiagnostik Ösophagogastroduodenoskopie, Ileokoloskopie und MRT unauffällig, sollte im Falle eines weiterbestehenden hochgradigen Verdachts auf Morbus Crohn nach Stenosenausschluss eine Videokapselendoskopie erfolgen (↑).
Ein isolierter Dünndarmbefall besteht bei bis zu 30 Prozent der Patienten mit Morbus Crohn [15, 16]. Bei Verdacht kann – falls erforderlich – eine Enteroskopie zur Histologiegewinnung und auch zur Dilatation von Dünndarmstenosen eingesetzt werden (↑).
Überwachungsdiagnostik
Aufgrund eines erhöhten Risikos (Kolorektales Karzinom: 0,5/1.000 pyd – engl. „person years duration“, bedeutet, dass in einem Beobachtungsjahr 0,5 von 1.000 Morbus Crohn-Patienten ein CRC entwickeln, Dünndarm-Ca: 0,3/1.000 pyd und MC-assoziierte Fistelkarzinome: 0,2/1.000 pyd) für kolorektale, aber auch für Dünndarmkarzinome [17 bis 21] wird in der aktualisierten S3-Leitlinie neu die Anwendung der bestehenden Empfehlungen zur Karzinomprophylaxe bei der Colitis ulcerosa für das Befallsmuster einer Kolitis Crohn als sinnvoll beschrieben, obwohl eine direkte Übertragung nicht möglich ist [22]. Dies betrifft insbesondere die Zeitintervalle zur Durchführung von Überwachungskoloskopien sowie die Konsequenzen aus der Detektion fraglicher und gesicherter Dysplasien.
Therapie des Morbus Crohn
Eine kausale Therapie des Morbus Crohn existiert nicht. Eine definitive Therapieentscheidung, die nicht nur medikamentöse Therapien, sondern auch die chirurgische Behandlung umfasst, muss immer individuell und situationsabhängig zusammen mit dem Patienten getroffen werden. Bei einem hohen Risiko für einen komplizierten Verlauf sollte frühzeitig auf eine immunsuppressive Therapie umgestellt werden (↑).
Einleitend formuliert die aktualisierte S3-Leitlinie zudem eine starke Empfehlung zur Vermeidung einer langfristigen systemischen Steroidtherapie (↓↓). Hintergrund sind nicht tolerable Nebenwirkungen sowie ein erhöhtes Infektionsrisiko, insbesondere in Kombination mit anderen immunsuppressiv wirkenden Medikamenten [23 bis 26].
Die Pharmakotherapie basiert in der Regel auf der Behandlung mit immunsuppressiven Medikamenten, wobei in der aktualisierten S3-Leitlinie Kortikosteroide, Methotrexat, Azathioprin/6-Mercaptopurin und Anti-TNF (Tumornekrosefaktor)-Antikörper beschrieben werden. Der im Juli 2014 neu für die Behandlung des mittelschweren bis schweren aktiven Morbus Crohn zugelassene alpha4-beta7-Integrinrezeptorantagonist Vedolizumab bleibt unerwähnt; der Stellenwert dieser Therapie insbesondere im Vergleich zur Anti-TNF-Therapie muss daher durch zukünftige Studien analysiert werden.
Unter immunsuppressiver Therapie besteht ein erhöhtes Risiko für Infektionskrankheiten, insbesondere auch für opportunistische Infektionen [25, 27 bis 31]. Auch sollte beachtet werden, dass eine Kombinationstherapie von zwei oder drei immunsuppressiven Medikamenten das Infektionsrisiko nochmals deutlich ansteigen lässt (OR 14,5; 95 Prozent-KI 4,9-43) [25].
Daneben sollte auch auf ein erhöhtes Malignitätsrisiko unter immunsuppressiver Therapie hingewiesen werden. So weisen beispielsweise Patienten unter laufender Thiopurintherapie ein fünffach erhöhtes Risiko für das Auftreten lymphoproliferativer Erkankungen auf, das sich nach Therapieende jedoch wieder auf das Ausgangsniveau reduziert [32]. Dazu zählt auch das zwar sehr seltene, jedoch meist tödlich verlaufende hepatosplenische T-Zell-Lymphom unter Kombinationstherapie mit Anti-TNF-Antikörpern und Thiopurinen (↑). Betroffen sind meist junge männliche Patienten [32 bis 34].
Ein ausreichender Sonnenschutz und regelmäßiges Hautkrebsscreening werden aufgrund des erhöhten Risikos für das Auftreten von Nicht-Melanom-Hautkrebs (NMSC) unter der Therapie mit Thiopurinen sowie für Melanome unter Anti-TNF-Antikörper-Therapie empfohlen (↑).
Therapie des akuten Schubes
In der Therapie des akuten Schubes spielen insbesondere die Entzündungsaktivität und das Befallsmuster eine zentrale Rolle für die Wahl der geeigneten Pharmakotherapie.
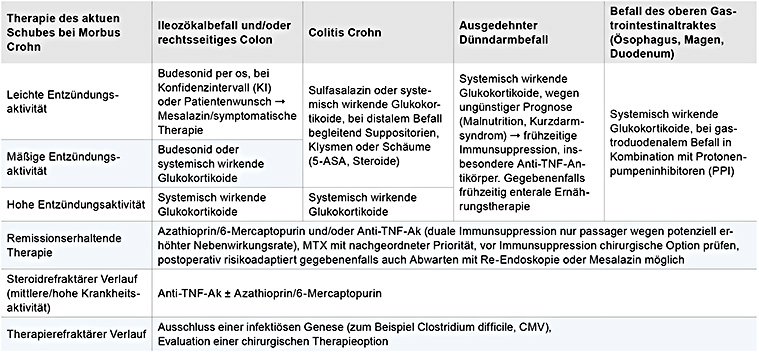
Tabelle 2: Therapie des akuten Schubes.
Immunsuppressive Therapie
Ist die Einleitung einer immunsuppressiven Therapie oder eine weitere Therapieeskalation notwendig, sollte zuvor die Indikation für eine chirurgische Behandlung überprüft werden (↑). Beispielsweise kann ein Patient mit einem lokalisierten Ileozökalbefall und dort austretenden Fisteln von einer chirurgischen Intervention profitieren, da bei dieser Risikokonstellation eine immunsuppressive Therapie nur eingeschränkte therapeutische Erfolgschancen bietet.
Bei steroidrefraktärem Verlauf sollten Anti-TNF-Antikörper mit oder ohne Thiopurinen eingesetzt werden (↑), bei Versagen dieser Therapien sowie fehlendem Ansprechen auf Methotrexat sollten generell eine Reevaluierung der Krankheitsaktivität sowie andere Gründe für eine klinische Befundverschlechterung (insbesondere CMV-, Clostridien- oder andere bakterielle Infektionen, Therapieadhärenz, Diagnosesicherheit) überprüft werden (↑).
Vor einem kompletten Therapiewechsel sollte jedoch eine Optimierung der aktuellen Therapie angestrebt werden. So konnte sowohl für Infliximab mit einer Dosiseskalation auf 10 mg/kg KG bzw. für Adalimumab mit einer Intervallverkürzung auf 40 mg subkutan alle sieben Tage bei einem sekundären Therapieversagen noch ein erneutes Ansprechen beobachtet werden [35, 36].
Bei Notwendigkeit zum Wechsel auf einen anderen Anti-TNF-Antikörper ist das Ansprechen zwar geringer [37 bis 40], jedoch kann auch bei Patienten, die auf den ersten Anti-TNF-Antikörper nicht ansprechen, mit dem Wechsel auf einen zweiten oder dritten Anti-TNF-Antikörper noch ein Ansprechen erreicht werden [41].
Remissionserhaltende Therapie
Die aktualisierte S3-Leitlinie benennt insbesondere folgende Situationen als mögliche Indikation für eine remissionserhaltende Therapie:
» Steroidrefraktärer Verlauf
» Steroidabhängiger Verlauf
» Komplizierter Verlauf in der Vergangenheit (Operationen, penetrierendes Verhalten)
» Ausgedehnter Dünndarmbefall
» Symptomatischer Befall des oberen GI-Traktes
» Symptomatische Fisteln
» Schwerer Schub bzw. häufige Schübe (≥ 2/Jahr)
» Hohe entzündliche Aktivität/tiefe Ulzera
» Hohes Risiko bei Diagnose für einen komplizierten Verlauf. Als Risikofaktoren hierfür nennt die aktualisierte S3-Leitlinie in einem anderen Abschnitt noch die Notwendigkeit von Steroiden bereits bei Erstdiagnose, ein junges Erkrankungsalter (< 40 Jahre), einen stenosierenden Verlauf, einen Gewichtsverlust von fünf kg vor Diagnose und einen Perianalbefall [42 bis 47].
Als Ziel wird die Erhaltung der klinischen Remission und Normalisierung der Lebensqualität genannt (↑).
Da die Beendigung des Rauchens die langfristige Rezidivrate bei Morbus Crohn halbieren kann [48 bis 54], ist unbedingt eine Nikotinkarenz anzustreben (↑↑), dies gilt insbesondere für den postoperativen Verlauf [55, 56].
Postoperativ kann neben einem Abwarten mit einer endoskopischen Reevaluation nach sechs Monaten auch eine Mesalazintherapie durchgeführt werden (↑), bei kompliziertem Verlauf ist eine Therapie mit Thiopurinen empfohlen (↑). Alternativ können Anti-TNF-Antikörper eingesetzt werden. Eine generelle Empfehlung zur postoperativen Koloskopie nach sechs Monaten mit einer Therapieeskalation bei Nachweis einer inflammatorischen Aktivität wie in der nach Leitlinienerstellung publizierten POCER-Studie (Post-Operative Crohn‘s Endoscopic Recurrence Study) wird jedoch nicht ausgesprochen [57].
Als langfristiges Therapieziel kann eine Mukosaheilung angestrebt werden (↑), da das Erreichen einer solchen mit einer verbesserten Prognose verbunden ist [82, 83]. Auch zeigten beispielsweise Patienten in klinischer Remission, jedoch ohne Mukosaheilung, nach Absetzen einer Therapie mit Anti-TNF-Antikörper eine höhere Rezidivrate als Patienten mit mukosaler Heilung [84]. Dabei ist der Begriff „Mukosaheilung“ bislang nicht exakt definiert, allgemein wird damit die endoskopische Abwesenheit von Ulzerationen und sonstigen Entzündungszeichen bezeichnet [85].
Besonderheiten bei der Behandlung von Kindern und Jugendlichen
Bei der Behandlung des pädiatrischen Morbus Crohn sind einige Besonderheiten zu beachten. Problematisch ist insbesondere eine prolongierte Therapie mit Glukokortikoiden, da diese einen wachstumshemmenden Effekt besitzen [58]. Auch im akuten Schub sollte zur Induktion einer Remission zunächst eine enterale Ernährungstherapie anstatt einer Glukokortikoidstoßtherapie durchgeführt werden (↑↑). Ausschließliche enterale Ernährung wird meist für die Dauer von sechs bis acht Wochen eingesetzt, wobei neben der Trink- (orale bilanzierte Diäten – OBD) oder Sondennahrung nur Wasser und Tee sowie Kaugummi erlaubt sind (vgl. Leitlinie: www.dgem.de/material/pdfs/CED.pdf).
Hier konnte in einer Metaanalyse von fünf randomisierten kontrollierten Studien (RCTs) eine Gleichwertigkeit der Therapien gezeigt werden [59]. Außerdem kann die Ernährungstherapie auch zur Remissionserhaltung eingesetzt werden (↑).
Bei Ileozökalbefall ist zudem das lokal wirksame Budesonid den systemischen Glukokortikoiden vorzuziehen (↑).
Aufgrund der durch die Krankheitsaktivität bedingten Wachstums- und Pubertätsverzögerung sollte bei lokalisiertem Befall oder persistierender Entzündungsaktivität eine elektive Operation frühzeitig in Betracht gezogen werden (↑).
Chirurgische Therapie
Frühe Operation
Bei isoliertem Ileozökalbefall mit höherer Krankheitsaktivität sollte eine frühe Operation in Betracht gezogen werden, da hier mindestens die Hälfte der operierten Patienten mehr als zehn Jahre beschwerdefrei oder -arm bleibt [60 bis 66].
Abszesstherapie
Abdominelle Abszesse sollten neben einer antibiotischen Therapie interventionell oder chirurgisch drainiert werden (↑), wobei anschließend noch kurzfristig eine Operationsindikation geprüft werden sollte (↑↑). Hintergrund ist hier vor allem die hohe Morbidität und Mortalität bei Übersehen eines intraabdominellen Abszesses.
Stenosen
Stenosen und Strikturen treten als häufige Komplikation bei ca. 30 Prozent aller Patienten mit Morbus Crohn im Krankheitsverlauf auf [67]. Bei der Therapieentscheidung ist eine Differenzierung zwischen „inflammatorischen“ und „narbigen“ Stenosen, die Ausdehnung sowie die Lokalisation der Stenose(n) von zentraler Bedeutung.
Aufgrund des erhöhten Karzinomrisikos insbesondere bei isolierter Colitis Crohn sollten Kolonstenosen unklarer Dignität operiert werden (KKP, starker Konsens). Als Operationstechnik wird die sparsame Resektion empfohlen, eine Strikturoplastik ist zu vermeiden (↑). Strikturoplastik ist ein operativ-technisches Verfahren, bei dem kein Darmgewebe entfernt wird. Das Operationsverfahren besteht aus zwei Schritten: Zunächst wird in Längsrichtung des Darmverlaufes über der Stenose ein Schnitt angelegt. Zweiter Schritt: nach Anlage von Haltefäden wird eine quere Vernähung dieses Schnitts vorgenommen Þ Erweiterung von Stenosen. Sind Epitheldysplasien nachgewiesen, wird bezüglich der Operationsindikation und dem nach onkologischen Kriterien durchzuführenden Ausmaß der Operation auf die Leitlinie der Colitis ulcerosa verwiesen (↑).
Bezüglich symptomatischer Dünndarmstenosen konkretisiert die aktualisierte S3-Leitlinie ihre Empfehlungen gegenüber der vorausgegangenen Leitlinie. So können bei Nichtansprechen auf Medikamente endoskopisch erreichbare und kurzstreckige Stenosen dilatiert werden (Abbildungen 3 und 4), bei einer Stenosenlänge ≥ fünf Zentimeter sollte eine Strikturoplastik oder Resektion als gleichwertige Verfahren durchgeführt werden (↑).
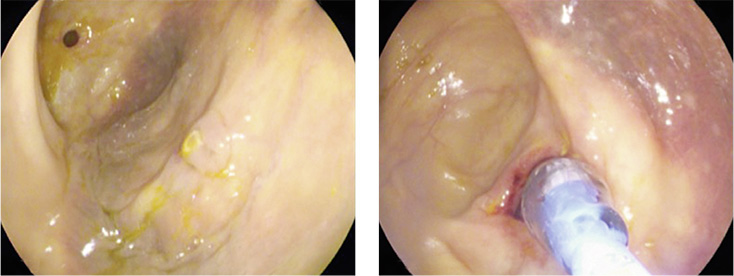
Abbildung 3 und 4: 61-jährige Patientin mit Morbus Crohn (ED 1994), Zustand nach Ileoascendostomie 1994 bei Ileumstenose, Vorliegen einer narbigen Anastomosenstenose, endoskopische Dilatation auf max. 12 mm.
Fisteln
Asymptomatische Perianalfisteln sollen in der Regel nicht operiert werden, bei Sezernierung sollte eine Setondrainage (Fadendrainage) erfolgen (↑). Aufgrund des Inkontinenzrisikos (bei Spaltung des gesamten Sphinkters bzw. wesentlichen Teilen besteht ein hohes Risiko einer Stuhlinkontinenz) sollen komplexe Fisteln/transsphinktäre Fisteln nicht gespalten werden (↑) [68].
Eine absolute OP-Indikation besteht dagegen bei Fisteln mit funktionellem Kurzdarmsyndrom (Bypass), enterokutanen Fisteln mit hoher Fördermenge, blind retroperitoneal endenden Fisteln sowie enterovesikalen Fisteln (KKP, starker Konsens).
Besteht eine ausgeprägte Krankheitsaktivität, sollen die in großen, kontrollierten Studien fistelwirksamen Anti-TNF-Antikörper eingesetzt werden (↑↑).
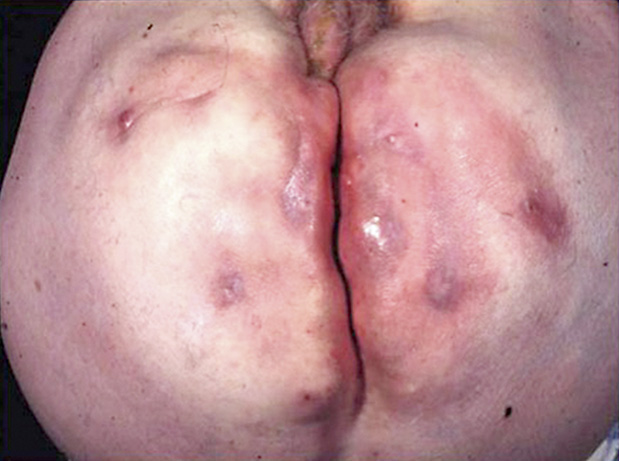
Abbildung 5: Patient mit ausgeprägtem perianalem Fistelsystem.
Extraintestinale Manifestationen und Komplikationen
Extraintestinale Manifestationen (EIM) treten bei 20 bis 40 Prozent der Patienten mit Morbus Crohn in Abhängigkeit von der zugrunde liegenden Krankheitsaktivität auf. Daher sollte zunächst immer eine Intensivierung der Basistherapie erfolgen.
Bei der Anämie als häufigste EIM ist zwischen einer Eisenmangel-, Vitamin-B12-Mangel- (bei Crohn-Befall des terminalen Ileums oder dortiger Resektion) und einer Anämie der chronischen Erkrankung zu differenzieren. Bei laborchemischem Mangelnachweis sollen Vitamin B12 und Eisen substituiert werden (↑↑).
Die zweithäufigste EIM nach der Anämie stellt die Gelenkbeteiligung dar. In der aktualisierten S3-Leitlinie wird im Gegensatz zur vorausgegangenen DGVS-Leitlinie und zur ECCO-Leitlinie nur noch der Befall des Achsenskeletts vom peripheren Gelenkbefall unterschieden (↑), da diese Differenzierung therapeutische Konsequenzen mit sich bringt.
So soll bei peripheren Arthritiden primär Sulfasalazin eingesetzt werden (↑), bei schwerer Verlaufsform stellt Methotrexat eine Option dar (↑). Liegt ein schwerer, therapierefraktärer Verlauf einer Spondylarthropathie vor, oder sind schwere Polyarthritiden therapierefraktär, sollen Anti-TNF-Antikörper eingesetzt werden (↑).
Zur Schmerztherapie werden physikalische Maßnahmen, Paracetamol oder niedrig potente Opioide empfohlen (↑), sollte eine Intensivierung der Basistherapie nicht ausreichen. Unselektive nichtsteroidale Antirheumatika (NSAR) können Schübe der CED auslösen [69] und sollen daher nicht eingesetzt werden (↓↓).
Fertilität und Schwangerschaft
Aufgrund des erhöhten Risikos für einen Verlust des Föten, Früh- und Totgeburten sowie niedriges Geburtsgewicht und Entwicklungsdefizite bei aktiver Erkrankung [70 bis 73] sollte bei Patientinnen mit Morbus Crohn vor Konzeption eine klinische Remission angestrebt werden (↑↑).
Eine remissionserhaltende Therapie sollte in der Schwangerschaft mit Ausnahme von Metho-trexat fortgeführt werden (↑).
Bei Männern sollte lediglich eine Therapie mit Sulfasalazin bei Kinderwunsch aufgrund der hierdurch auftretenden (reversiblen) Infertilität [74 bis 78] abgesetzt werden.
Zudem verweist die Leitlinie auf die ausführlichen Informationen des ECCO-Konsensus zur Schwangerschaft bei CED [79].
Bewertung
Ein Großteil der Empfehlungen in der aktualisierten S3-Leitlinie erhielt von allen beteiligten Fachgesellschaften mindestens 75 Prozent Ja-Stimmen (Konsens), die meisten Empfehlungen sogar mehr als 95 Prozent (starker Konsens). Lediglich zwei Empfehlungen zur Schubtherapie des leicht bis mäßig aktiven Morbus Crohn, die Empfehlung zur Therapieoptimierung (Dosisfindung und Dosierungsintervalle) bei Nachweis einer aktiven Erkrankung unter laufender Therapie sowie das zum Zeitpunkt der Leitlinienerstellung noch unzureichend durch interventionelle Studien abgesicherte Therapieziel „Mukosaheilung“ wurden lediglich mit Mehrheitsbeschluss (Zustimmung > 50 bis 75 Prozent der Teilnehmer) verabschiedet.
Zahlreiche Empfehlungen zur medikamentösen und/oder chirurgischen Therapie beinhalten nur einen geringen Grad der Konkretisierung. Diese angebotene Flexibilität in der Therapieentscheidung reflektiert die individuell stark unterschiedlichen und häufig komplikationsreichen Verläufe bei Morbus Crohn. Damit soll ein Handlungskorridor geschaffen bzw. aufrecht erhalten werden, der die Grenzen bestimmter Therapieformen aufzeigt, ohne die individuell bestehenden Therapieoptionen vorab zu stark einzuschränken. Die in der Leitlinie mehrfach betonte Berücksichtigung des Patientenwunsches soll die Verantwortung und Therapieadhärenz der Patienten und damit den therapeutischen Erfolg stärken.
In der aktualisierten S3-Leitlinie noch unerwähnt bleibt der Einsatz des erst im Juli 2014 für die Behandlung des mittelschweren bis schweren aktiven Morbus Crohn sowie für die Behandlung der mittelschweren bis schweren aktiven Colitis ulcerosa zugelassenen alpha4-beta7-Integrinrezeptorantagonisten Vedolizumab. Die Zulassungsstudien der GEMINI-Reihe zeigen bereits eine höhere Wirksamkeit für die Colitis ulcerosa als für den Morbus Crohn, zudem reduziert sich der klinische Effekt bei mit Anti-TNF-Antikörper vorbehandelten Patienten [80].
Ein weiterer Ausblick auf in fortgeschrittenen Studienphasen oder bereits vor der Zulassung stehende medikamentöse Therapieformen fehlt ebenfalls. Die zur Behandlung des Morbus Crohn zur Verfügung stehenden Substanzen gleichen damit denjenigen der vorausgegangenen DGVS-Leitlinie von 2008.
Einen solchen Ausblick könnte auch die nächste Aktualisierung der ECCO-Leitlinie zu Dia-gnostik und Management des Morbus Crohn mit sich bringen, vergleichbar zu der Übersicht klinischer Studien mit neuen Substanzen in der aktuellen ECCO-Leitlinie zu Diagnose und Management der Colitis ulcerosa von 2012.
Aktuell zeigt bei neuen Therapieansätzen insbesondere die Blockade von proinflammatorischen Zytokinen bzw. von Zytokin-Signalkaskaden in Studien vielversprechende Ergebnisse. Die Bedeutung von Zytokinen für den inflammatorischen Prozess bei chronisch-entzündlichen Darmerkrankungen konnte bereits umfangreich dargestellt werden [87].
So befinden sich beispielsweise klinische Studien zur Blockade von IL-12/IL-23 in fortgeschrittenen Phasen [87].
Auch die prätherapeutische Diagnostik verspricht große Fortschritte, um Ärzte bei der Entscheidung für das geeignetste Medikament zu unterstützen. So konnte bereits mit dem Einsatz fluoreszenzmarkierter Antikörper, die während einer Koloskopie auf die Darmschleimhaut aufgesprüht wurden, die Expression von membrangebundenem TNF (mTNF) sichtbar gemacht werden. Damit kann inzwischen der therapeutische Erfolg der über mTNF wirkenden Anti-TNF-Antikörper vorhergesagt werden [88].
Es ist daher in Zukunft von einer zunehmend individualisierten Diagnostik und Therapie bei Morbus Crohn auszugehen. Hierfür sind zwar noch weitere Entwicklungsschritte notwendig, diese sind bei einem weiterhin dynamischen Forschungsumfeld jedoch zu erwarten [81].
Das Literaturverzeichnis kann bei den Verfassern angefordert oder im Internet unter www.bayerisches-aerzteblatt.de (Aktuelles Heft) abgerufen werden.
Die Autoren erklären, dass sie keine finanziellen oder persönlichen Beziehungen zu Dritten haben, deren Interessen vom Manuskript positiv oder negativ betroffen sein könnten.
Beratungstätigkeit Professor Dr. Markus F. Neurath für Giuliani/PPM Pharma, Pentax, MSD, Abb Vie, Takeda.

Dipl.-Vw. Dr. med. univ. Simon Hirschmann

Professor Dr. Markus F. Neurath
Teilen:
Das könnte Sie auch interessieren: