Neu in der Urologie
 Neu in der Urologie
Neu in der Urologie
In chirurgischen Fächern ist der Trend zur Miniaturisierung sowie zur Weiterentwicklung und Implementierung von technischen Neuerungen in den klinischen Alltag ungebrochen. Insbesondere die Urologie fungiert hier häufig als Innovationsmotor und Taktgeber: Beispielsweise tritt die roboterassistierte Laparoskopie ausgehend vom Nischeneinsatz bei der radikalen Prostatektomie ihren Siegeszug mittlerweile auch in weiteren operativen Gebieten an.
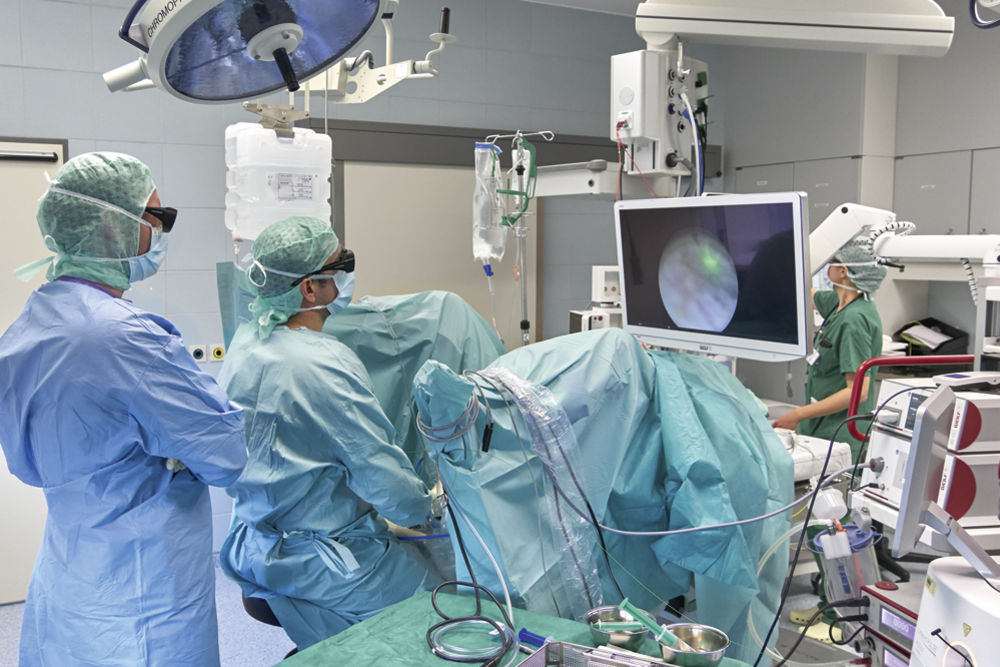
Abbildung 1: Arbeitsumgebung in einem modernen endourologischen Operationssaal.
Aber auch in der Endourologie, die traditionell einen großen Teil der klinischen Tätigkeit des Urologen einnimmt, sind in der letzten Dekade bemerkenswerte Fortschritte gemacht worden.
Case Report 1
En-bloc Holmium-Laserenukleation der Prostata (HoLEP) bei großem Prostataadenom
Ein 62-jähriger Patient wird mit akuter Nierenschädigung (Oligurie seit 36 Stunden mit zunehmender Somnolenz, Kreatinin i. S. 8,8 mg/dl, Kalium 7,1 mmol/l, Harnstoff 249 mg/l, korrigierter Basenüberschuss -8,9 mmol/l) über die nephrologische Abteilung vorgestellt. Die bettseitige Sonografie zeigt eine bilaterale, ausgeprägte Harntransportstörung beider Nieren sowie einen Harnverhalt mit prall gefüllter Harnblase als Ausdruck einer subvesikalen Obstruktion. Als Notfallmaßnahmen wird der Harnverhalt durch einen suprapubischen Katheter entlastet (2,3 Liter) und eine Notfalldialyse durchgeführt. Sonografisch sind im weiteren Verlauf die ausgeprägte Harntransportstörung der Nieren sowie die Retentionsparameter auf ein Kreatinin von 2,1 mg/dl regredient. Der Patient berichtet, dass er bereits seit langem eine prostataspezifische Medikation mit Tamsulosin 0,4 mg und Finasterid 0,5 mg 1 x tgl. einnehme, seine obstruktive Miktionssymptomatik darunter in der letzten Zeit jedoch deutlich schlechter geworden sei. Unter der Arbeitsdiagnose eines dekompensierten benignen Prostatasyndroms (BPS) werden bei weiterführenden diagnostischen Schritten folgende Befunde erhoben (Normwerte in Klammern): Restharnbildung im Restharnprotokoll > 200 ml (Norm bis 50 ml), Prostatagröße im transrektalen Ultraschall ca. 150 cm3 (Norm 15 bis 20 cm3), Blasenwanddicke 1,3 cm (Norm bis 0,7 cm) und ein PSA-Wert im Serum von 1,4 ng/ml (Norm bis 4 ng/ml.).
Nach Konsolidierung der akuten Krankheitsphase werden die möglichen operativen therapeutischen Optionen mit dem Patienten ausführlich besprochen und eine En-bloc Holmium-Laserenukleation (HoLEP) angeboten. Der Eingriff wird im Folgenden in Spinalanästhesie mit einer Operationszeit von 57 Minuten durchgeführt. Das Adenom wird in einer En-bloc-Technik „am Stück“ mit einem Hochleistungs-Holmiumlaser von der chirurgischen Kapsel abgelöst, in die Harnblase abgeworfen und mittels Morcellation (minimalinvasive Zerkleinerung) entfernt.
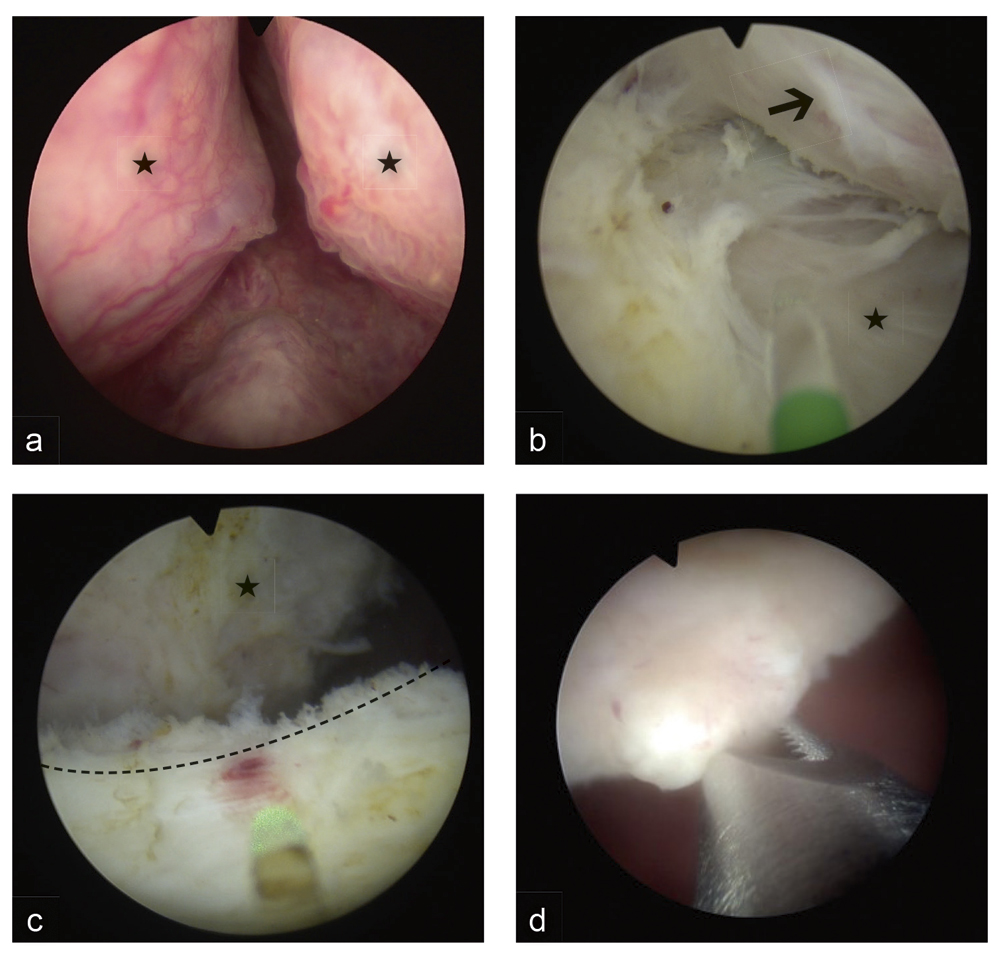
Abbildung 2: En-bloc Holmium-Laserenukleation der Prostata (HoLEP). Auf den intraoperativen Abbildungen sind die wichtigsten Schritte einer HoLEP illustriert.
(a) Präoperativer endoskopischer Blick vom Samenhügel (colliculus seminalis) in Richtung Harnblase mit
Darstellung von deutlich überhängenden und obstruktiven Prostataseitenlappen (H)
(b) Begonnene Laserenukleation des rechten Seitenlappens (schwarzer Pfeil), der mit dem Endoskop von der chirurgischen Pseudokapsel (schwarzer Stern) abgelöst wurde. Die Laserenergie (grüne Faser im Vordergrund) unterstützt die Enukleation durch Eröffnung der richtigen Enukleationsschicht und gleichzeitiger Blutstillung.
(c) Abgeschlossene Enukleation. Blick aus der Prostataloge zum Blasenhals (gestrichelte Linie) während der abschließenden Blutstillung. Das Prostataadenom (H) ist nach abgeschlossener Enukleation „am Stück“ in die Harnblase abgeworfen worden.
(d) Entfernung des enukleierten Prostataadenoms mit einem Rotationsmorcellator (im Vordergrund) zur
histologischen Aufarbeitung des entfernten Gewebes.
Bei unauffälligem postoperativen Verlauf wird der einliegende Spüldauerkatheter am Folgetag entfernt. Der Patient kann daraufhin die Blase restharnfrei bei zufriedenstellendem Harnstrahl (Uroflowmetrie mit einer maximalen Flussrate von 26 ml/sec bei einem Miktionsvolumen von 440 ml; Normwert mind. 20 ml/sec.) entleeren und wird nach einer 24-stündigen Observations-phase entlassen. Der suprapubische Katheter wird vor Entlassung entfernt. Das 130 g schwere, zur histopathologischen Aufarbeitung eingesendete Prostataresektat, zeigt eine chronisch-floride Entzündung ohne Anhalt für ein Prostatakarzinom.
Diskussion
Der vorliegende Case Report zeigt den technisch-operativen Fortschritt bei der Behandlung des BPS auf. Die Indikation zum operativen Vorgehen ergibt sich aus dem Versagen von konservativen Therapiemaßnahmen oder der akuten Dekompensation der Erkrankung wie im beschriebenen Fall. Noch vor 10 bis 15 Jahren hätte die überwiegende Anzahl der urologischen Kliniken in Deutschland ab einer Prostatagröße von ca. 80 cm3 aufwärts unserem Patienten eine suprapubische Adenomenukleation (SAE) angeboten, da bei der klassischen endoskopischen monopolaren transurethralen Resektion der Prostata (TUR-P) das Risiko einer potenziell lebensbedrohlichen Einschwemmung von hypotoner Spülflüssigkeit (TUR-Syndrom) erhöht wäre. Bei diesem Syndrom kommt es hierdurch zu einer VerdünnungsHyponatriämie (hypotone Hyperhydratation), welche bei verzögerter Diagnosestellung zu potenziell lebensbedrohlichen Lungen- und Hirnödemen und einer Hämolyse führen kann. Die primäre Therapie des TUR-Syndroms besteht in der intensivmedizinischen Überwachung, Diuretikagabe und vorsichtigem (CAVE: extrapontine Myelinolyse) Ausgleich des Serum-Natriums.
Im Gegensatz zur TUR-P schält der Operateur bei der SAE über eine Unterbauchlaparotomie mit dem Zeigefinger das Prostataadenom aus seiner Kapsel aus. Obwohl deutlich invasiv, zeigt die SAE exzellente Langzeitergebnisse in Hinblick auf die Symptomverbesserung.
Die HoLEP imitiert als endoskopischer Eingriff minimalinvasiv die Prinzipien der SAE, indem sie das Adenom mit der Laserenergie direkt von der Kapsel ablöst und gleichzeitig gründliche Blutstillung betreibt. Die Laserenergie ersetzt also den „enukleierenden Finger“ des Operateurs. Ein TUR-Syndrom ist bei der HoLEP ausgeschlossen, da die Laserenergie in isotoner Spüllösung appliziert werden kann. Da das Adenom am Ende der Operation mit einem Morcellator zerkleinert und abgesaugt wird, steht das entfernte Gewebe zur histopathologischen Aufarbeitung zur Verfügung – anders als bei ablativen Verfahren wie etwa der Greenlight-Laser-Vaporisation.
Große randomisierte Studien [1, 2] konnten zeigen, dass die HoLEP der SAE bei gleichem exzellenten Langzeiterfolg in Sachen Katheterliegedauer, Hospitalisierungszeit und Bluttransfusionsrate überlegen war. Dies hat sich auch in den Empfehlungen der relevanten europäischen und internationalen Leitlinien niedergeschlagen, in denen die HoLEP als Therapiestandard bei Prostataadenomen > 30 cm3 empfohlen wird [3]. Für den heutzutage immer noch nicht flächendeckenden Einsatz der HoLEP in Deutschland wird die im Vergleich zu anderen endoskopischen Operationstechniken steile Lernkurve angeführt. Der Anteil der HoLEP in Deutschland ist zwar von ca. 2.000 Fällen/Jahr in 2012 auf ca. 8.000 Fälle pro Jahr in 2019 angestiegen, fristet aber immer noch ein Schattendasein neben der TUR-P, die konstant ca. 60.000 mal im Jahr 2019 durchgeführt wurde [4]. Zunehmend angebotene strukturierte klinische Ausbildungsprogramme und die mittlerweile breite Verfügbarkeit von Hochleistungs-Holmiumlasern werden die Verbreitung dieser Operationstechnik in Zukunft vorantreiben. Es ist daher davon auszugehen, dass die HoLEP aufgrund der oben beschriebenen Vorteile in Zukunft die klassische SAE und TUR-P zunehmend ersetzen wird.
Case Report 2
Kombinierte endoskopische Steinsanierung bei ausgeprägter Steinbildung aufgrund einer Nierenbeckenabgangsenge
Eine 29-jährige Patientin wird einen Monat post partum über den niedergelassenen Urologen zur Steinsanierung vorstellig. Dieser hatte bei persistierenden linksseitigen Flankenschmerzen ein Low-Dose Nativ-CT mit urografischer Phase mit dem Nachweis einer ausgeprägten Nierensteinbildung auf der Grundlage einer angeborenen Nierenbeckenabgangsstenose durchgeführt, welches in der nativen Phase eine ausgeprägte Steinlast in mehreren Kelchgruppen bei einer für eine Nierenbeckenabgangsenge suggestiven Morphologie in der Ausscheidungsphase zeigt. Die nachfolgend durchgeführte MAG-III-Nierenfunktionssztintigrafie zeigte einen verzögerten Abfluss der linken Niere mit einem noch ausreichenden wash-out des Radiopharmakons nach Lasixgabe (urodynamisch nicht-relevante Obstruktion).
Mit der Patientin werden die verschiedenen endoskopischen Möglichkeiten der Steinsanierung besprochen. Es wird aufgrund der komplexen Steinsituation eine Kombination aus flexibler Ureterorenoskopie (URS) und miniaturisierter perkutaner Nephrolitholapaxie (Mini-PNL) – eine sogenannte ECIRS (endoscopic combined intrarenal surgery) vorgeschlagen. Eine extrakorporale Stoßwellenlithotrypsie wird von der Patientin bei ausgeprägter Steinlast in mehreren Endkelchen mit der absehbaren Notwendigkeit mehrerer Sitzungen und nachfolgend unwahrscheinlichem Abgang der Fragmente bei Nierenbeckenabgangsenge abgelehnt.
Der Eingriff wird in modifizierter Steinschnittlagerung (Abbildung 3) von zwei Operateuren in Allgemeinnarkose durchgeführt.
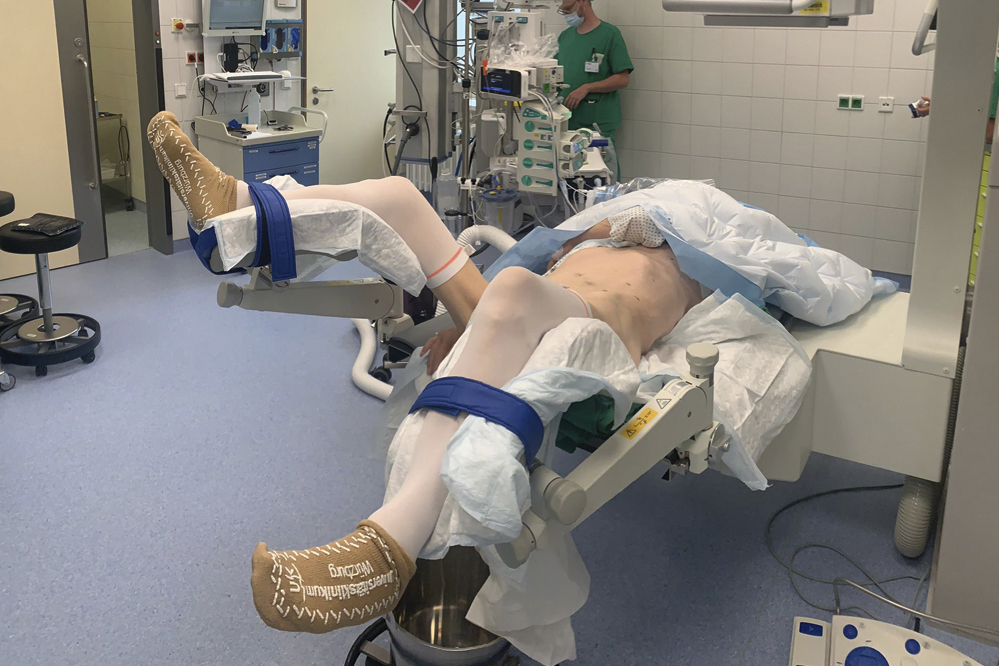
Abbildung 3: Modifizierte Steinschnittlagerung mit angehobener Flanke vor linksseitiger ECIRS.
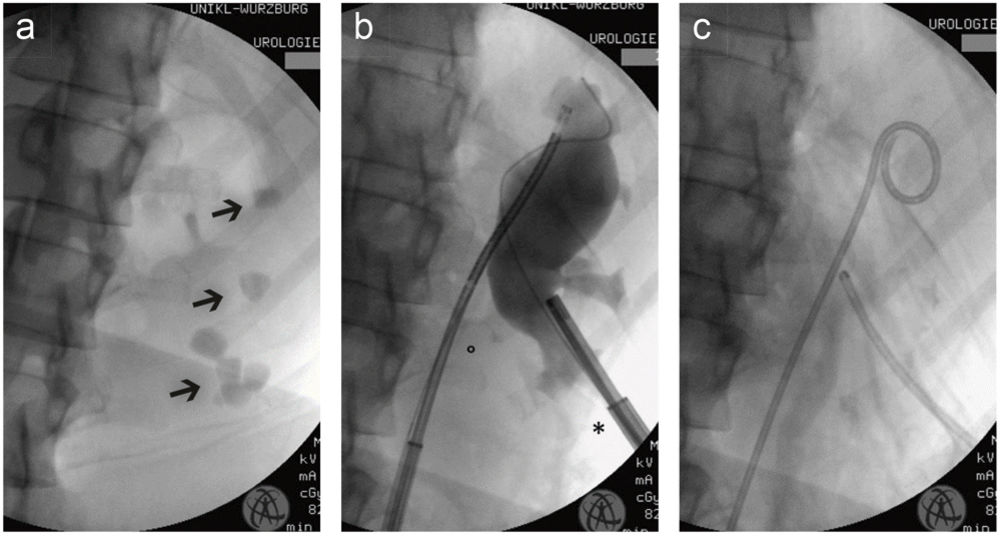
Abbildung 4: ECIRS („endoscopic combined intrarenal surgery“) zur Steinsanierung. Auf den intraoperativen Röntgenbildern ist die Durchführung einer kombinierten Steinsanierung mittels URS und Mini-PNL (ECIRS) gezeigt.
Zunächst wird transurethral ein Ureterorenoskop über den Harnleiter in das Nierenbecken vorgeschoben. Nachfolgend wird das Nierenbecken mit einer Hohlnadel punktiert, der Punktionskanal bis 15 Charrière (entspricht ca. 5 mm) bougiert und ein Amplatzschaft eingebracht, über den ein Nephroskop in das Nierenbecken eingeführt werden kann.

Abbildung 5: Zwei unterschiedliche Amplatzschäfte (Zugangstrokare für die perkutane Steintherapie, links) sowie ein modernes flexibles Ureterorenoskop mit Steinfangkörbchen (rechts).
Nunmehr können sich beide Operateure effektiv zuarbeiten: während ein Operateur mit dem flexiblen URS Steinmaterial aus schlecht erreichbaren Endkelchen zugänglich macht, kann der andere Operateur dieses dann mit einer hydraulischen- oder Laserenergiequelle desintegrieren und über den Amplatzschaft entfernen. Die Kombination gleicht hierbei die bekannten Nachteile der einzelnen Verfahren aus: bei der URS ist dies die zu große Steinmasse, die in einer Sitzung mit dem miniaturisierten Gerät entfernt werden könnte; bei der Mini-PNL die schlechte bis unmögliche Erreichbarkeit von Steinen in verwinkelten Endkelchen aufgrund der eingeschränkten Gerätebeweglichkeit und Hebelwirkung des Amplatzschaftes. Da „unter Sicht“ gearbeitet wird, kann zudem die Durchleuchtungszeit effektiv minimiert werden. Im vorliegenden Fall kann endoskopisch und radiologisch eine komplette Steinfreiheit erzielt werden. Die zur postoperativen Sicherstellung des Harntransports eingelegte Harnleiterschiene und die perkutane Nephrostomie können innerhalb der ersten beiden postoperativen Tage entfernt und die Patientin am dritten postoperativen Tag beschwerdefrei entlassen werden.
Da die Nierenbeckenabgangsenge mit Urinstase im vorliegenden Fall als ursächlich für die Steinbildung angesehen wird, war nach ergänzenden Untersuchungen (unter anderem mittels erneut durchgeführter Nierenfunktionsszintigrafie mit mittlerweile nachgewiesener urodynamisch relevanter Obstruktion) bei der Patientin eine roboterassistierte laparoskopische Nierenbeckenplastik im Intervall indiziert und durchgeführt worden. Nachsorgeuntersuchungen (mit Kontroll-Nierenfunktionsszintigrafien) zeigen einen freien Harntransport ohne neuerliche Steinbildung 23 Monate nach dem letzten Eingriff.
Diskussion
Der zweite Case Report fasst die Neuerungen in der Harnsteintherapie der letzten Dekade zusammen. Hier ist zunächst die Verdrängung der noch vor 10 bis 15 Jahren exzessiv geprobten extrakorporalen Stoßwellenlithotrypsie (ESWL) durch die endoskopischen Verfahren auffällig: während im Jahr 2005 noch ca. 24.000 ESWL in Deutschland durchgeführt wurden, waren es im Jahr 2016 gerade einmal noch 10.000 ESWL. Im gleichen Zeitraum wuchs die Rate an URS um 600 Prozent von 2.600 auf 18.500 Fälle. Hierbei ist bei den Kosten zu beachten, dass die ESWL zwar günstiger als die PNL durchgeführt wird, bei Ihr jedoch häufig mehrere Sitzungen bis zur kompletten Steinfreiheit benötigt werden. Im Gegensatz hierzu ist die URS im Vergleich zur ESWL kostengünstiger durchzuführen – bei vergleichbarer Effektivität [5, 6, 7].
Dieser Trend hin zu den endoskopischen Verfahren wird sowohl durch arztbezogene als auch durch patientenspezifische Faktoren getrieben, insbesondere durch den Wunsch nach einer schnellen und vollständigen Steinentfernung in einer Sitzung bei gleichzeitig kurzem Krankenhausaufenthalt, der auch dem größer werdenden sozioökonomischen Druck im Gesundheitssystem gerecht wird. Einen Einfluss hat sicherlich die Tatsache, dass der ständige technische Fortschritt insbesondere bei der URS dieses Verfahren sehr attraktiv macht, während die ESWL in den vergangenen Jahren mehr oder weniger technisch unverändert geblieben ist. Dieser Umstand ist mittlerweile auch in der europäischen Leitlinie „Urolithiasis“ abgebildet, in der für jede Steingröße und -lokalisation mittlerweile die endourologischen Verfahren mit einem hohen Evidenzgrad empfohlen werden [3].
Neben der URS ist auch die zunehmende Verbreitung der PNL auf technische Fortschritte zurückzuführen: wurde diese noch vor wenigen Jahren nahezu ausschließlich in Bauchlage mit großlumigen Amplatzschäften bis 30 Charrière durchgeführt, profitieren Patienten mittlerweile von miniaturisierten Instrumenten und der Durchführung der Operation in modifizierter Steinschnittlage auf dem Rücken. Nicht nur hat sich die Befürchtung von vermehrten Komplikationen wie zum Beispiel Colonperforationen in dieser Position nicht bewahrheitet, sondern auch den Weg für innovative Therapiekombinationen wie die ECIRS im beschriebenen Case Report möglich gemacht. Der Patient profitiert von diesen Innovationen mit höheren Steinfreiheitsraten im Vergleich zu den einzeln durchgeführten Verfahren, weniger postoperativen Schmerzen und einem kürzeren Krankenhausaufenthalt [8]. Durch die zusätzlich stete Fortentwicklung und Miniaturisierung von Lasern und ballistischen Lithotriptoren, die während solcher Eingriffe eingesetzt werden, ist auf dem Feld der endoskopischen Steinsanierung auch in Zukunft Innovation garantiert.
Case Report 3
En-bloc-Resektion eines nicht-muskel-invasiven Urothelkarzinoms der Harnblase
Ein 56-jähriger Patient wird vom Hausarzt mit dem sonografisch geäußerten Verdacht auf eine Raumforderung der Harnblase vorgestellt. In der erweiterten Anamnese gibt der frühberentete Lokführer auf Nachfrage an, vor drei Wochen eine einmalige Makrohämaturieepisode bemerkt zu haben. Weiterhin berichtet der Patient, dass er seit 30 Jahren eine Schachtel Zigarillos am Tag rauche. Die weiterführende Diagnostik mittels flexibler Urethrocystoskopie zeigt einen etwa 2,5 cm großen, papillär wachsenden Tumor der linken Seitenwand ohne weitere Tumorherde in der Blase. Die Abklärung des oberen Harntraktes mittels CT-Ausscheidungsurografie ergibt keinen Hinweis auf eine Beteiligung der Harnleiter oder der Nierenbecken.
Bei hochgradigem Verdacht auf ein Urothelkarzinom der Harnblase werden mit dem Patienten die möglichen Therapieoptionen besprochen und eine En-bloc-Resektion des Tumors mittels Wasserstrahldissektion (Hydrojet) angeboten. Intraoperativ kann der Tumor an seiner Basis komplett reseziert und als unfraktioniertes Stückpräparat zur histopathologischen Begutachtung eingesendet werden. Diese zeigt ein im Gesunden reseziertes, nicht-muskelinvasives pTa G2 lowgrade Urothelkarzinom der Harnblase mit reichlich im Präparat vorhandener tumorfreier Detrusormuskulatur. Im postoperativen Verlauf wird dem Patienten am gleichen Abend der Operation 40 mg Mitomycin zur Tumornidationsprophylaxe in die Harnblase instilliert. Nach Entfernung des Katheters am zweiten postoperativen Tag kann der Patient in die engmaschige Nachsorge beim niedergelassenen Urologen entlassen werden.
Diskussion
Eines der grundlegenden Prinzipien bei jeder onkologischen Operation fordert die Entfernung einer bösartigen Geschwulst unter Mitnahme eines Sicherheitssaumes von gesundem Gewebe. Die für die Behandlung von nicht-invasiven Blasentumoren weltweit als Standard akzeptierte und zum heutigen Tage immer noch am häufigsten praktizierte transurethrale Resektion der Harnblase (TUR-B) erfüllt diese Kriterien aufgrund der fraktionierten Abtragung des Tumorgewebes mit einer elektrischen Schlinge jedoch nicht. Zudem ergibt sich – trotz technischer Fortschritte wie etwa der intraoperativen photodynamischen Diagnostik (PDD) zur fluoreszenzbasierten Unterscheidung von stoffwechselaktivem Tumorgewebe vs. normaler Schleimhaut – bei der konventionellen TUR-B weiterhin ein potenziell signifikantes Komplikationsprofil: zum einen kann die Benutzung von elektrischem Strom bei der Resektion von Seitwandtumoren den in diesem Bereich verlaufenden N. obturatorius reizen und durch die so ausgelöste abrupte Adduktorenkontraktion eine Blasenperforation bedingen. Auf der anderen Seite kann eine zu zögerliche Resektion dazu führen, dass keine tiefe Harnblasen-Detrusormuskulatur im Präparat zu finden ist – diese ist jedoch für die qualitative Beurteilung der Ausdehnungstiefe des Präparats (und somit der weiteren Behandlungsstrategie) von entscheidender Bedeutung. Um diesen Nachteilen zu begegnen, hat in den vergangenen zehn Jahren die sogenannte En-bloc-Technik bei der Resektion von Blasentumoren an Wert gewonnen.
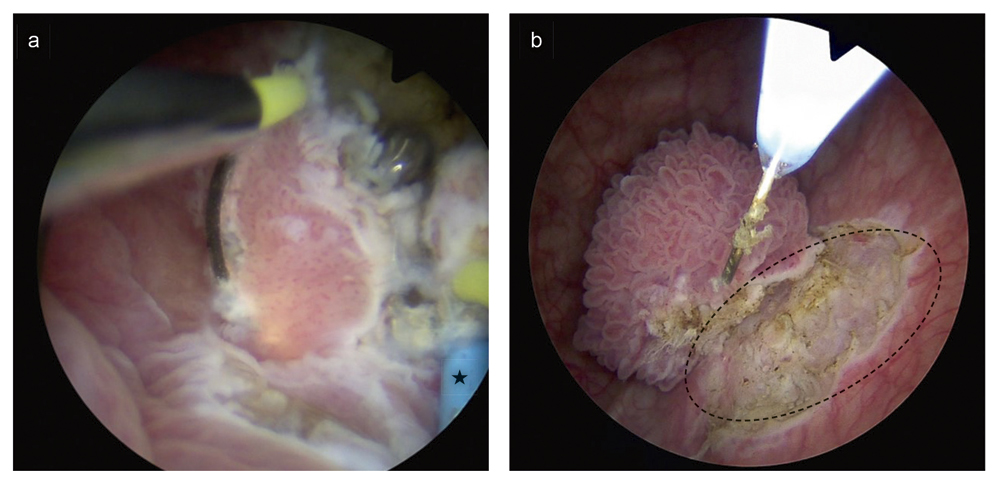
Abbildung 6: Klassische transurethrale Resektion der Harnblase (TUR-B) vs. En-bloc-Resektion bei nicht-invasivem Urothelkarzinomen. Auf den intraoperativen Abbildungen werden die beiden Operationsverfahren gegeneinander verglichen
(a) Konventionelle TUR-B eines solitären nicht-invasiven Urothelkarzinoms periostial rechts mit fraktionierter Abtragung des Tumors mit einer elektrischen Schlinge. Das rechte Ureterostium ist protektiv mit einem Ureterenkatheter (schwarzer Stern) geschient.
(b) En-bloc-Resektion eines solitären, nicht-invasiven Urothelkarzinoms periostial links mit einem elektischen Häkchen als Energiequelle. Der Tumor wird als unfraktioniertes Präparat an seiner Basis zirkumferentiell bis zur Detrusormuskulatur (gestrichelte Linie) mit einem Sicherheitsabstand reseziert und zur histopathologischen Untersuchung eingesandt.
Sie wird insbesondere bei unifokalen Tumoren, so wie im hier beschriebenen Case Report angewendet und stützt sich auf die zirkumferenzielle Entfernung des Tumors an seiner Basis mit einem Sichterheitsabstand. Hierfür stehen verschiedene Energiequellen (mono-/bipolar, Wasserstrahldissektion und Laser) zur Resektion zur Verfügung. Im Gegensatz zur konventionellen TUR-B befähigt das so gewonnene unfraktionierte Gesamtpräparat des Tumors den Pathologen dazu, die Tumorausbreitung und den Resektionsstatus genau zu bestimmen. Größere Kohortenstudien weisen zudem darauf hin, dass die Rezidivwahrscheinlichkeit bei dieser Technik geringer zu sein scheint als bei der konventionellen TUR-B, was auf ein verringertes intraoperatives „Tumorzell-Spilling“ zurückgeführt wird. Eine Metaanalyse von sieben größeren klinischen Studien zeigte zudem auf, dass die En-bloc-Technik bei vergleichbarer Operationszeit eine geringe Hospitalisierungs- und Katheterisierungszeit bei gleichzeitig signifikant verringerter Inzidenz von Blasenperforationen und Reizungen des N. obturatorius (insbesondere bei der Wasserstrahl- und Laserdissektion) im Vergleich mit der konventionellen TUR-B aufwies – daher hat auch dieser Eingriff den Weg in die europäischen Leitlinien gefunden und wird als Therapiestandard bei der Diagnostik des nicht-muskelinvasiven Urothelkarzinoms empfohlen [3, 9].
Allen Vorteilen zum Trotz – auch die En-bloc-Resektion ist weiterhin Gegenstand der klinischen Forschung: zum Beispiel ist der Stellenwert der Technik bei multifokalen Tumoren und Rezidiveingriffen noch nicht abschließend geklärt. Ebenso wird in vergleichenden Studien aktuell evaluiert, welche Form der Energiequelle die effektivste für diesen Eingriff darstellt.
Die Autoren erklären, dass sie keine finanziellen oder persönlichen Beziehungen zu Dritten haben, deren Interessen vom Manuskript positiv oder negativ betroffen sein könnten.
Das Wichtigste in Kürze
Endourologische und minimalinvasive Verfahren ersetzen in der Urologie zunehmend offen-operative Eingriffe.
» Die Holmium-Laserenukleation der Prostata (HoLEP) ersetzt als minimalinvasives, größenunabhängiges Verfahren bei gleichen exzellenten Langzeitergebnissen zunehmend die klassische transurethrale Resektion der Prostata (TUR-P) sowie die offene suprapubische Adenomenukleation (SAE).
» Bei der Behandlung des Steinleidens ist in der letzten Dekade ein Rückgang der extrakorporalen Stoßwellenlithotrypsie zu Gunsten der endoskopischen Eingriffe (Ureterorenoskopie [URS] und perkutane Nephrolitholapaxie [PNL]) zu beobachten.
» Die innovative Kombination der beiden Verfahren URS und PNL zur sogenannten endoscopic combined intrarenal surgery (ECIRS) verbessert die Steinfreiheitsraten, den Patientenkomfort und gleicht die Nachteile der einzelnen Verfahren aus.
» Bei der Behandlung des oberflächlichen Urothelkarzinoms hat die En-bloc-Resektion an Wert gewonnen, da Sie sowohl die Qualität durch die unfraktionierte Abtragung als auch die Rezidivraten durch verminderte Tumorzellaussaat zu verringern scheint.
Das Literaturverzeichnis kann im Internet unter www.bayerisches-aerzteblatt.de (Aktuelles Heft) abgerufen werden.
Autoren

Privatdozent Dr. Charis Kalogirou

Universitätsprofessor Dr. Hubert Kübler
Korrespondenzadresse:
Privatdozent Dr. Charis Kalogirou, Klinik und Poliklinik für Urologie und Kinderurologie, Julius-Maximilians-Universität Würzburg, Oberdürrbacher Str. 6, 97080 Würzburg,
E-Mail: kalogirou_c(at)ukw.de
Teilen:
Das könnte Sie auch interessieren:







